Сухая кожа на ладонях причины: причины появления и лечение сухой кожи с трещинами
причины появления и лечение сухой кожи с трещинами
Они нередко сопровождаются сильной болью и кровотечением, делая невозможным выполнение даже самых простых повседневных дел. Рассмотрим, какие причины могут привести к сухости и появлению трещин на коже рук.
Причины появления трещин на коже рук
Чаще всего ксероз является транзиторным (периодически появляющимся и проходящим) состоянием, которое встречается в определенное время у большинства людей. Факторы, которые приводят к сухости и растрескиванию кожи на руках, можно условно разделить на две группы: внешние и внутренние.
Особенность внешних факторов заключается в том, что сухость и трещины на коже рук, как правило, проходят сразу же после прекращения негативного воздействия. К ним относятся:
- Неправильный уход за кожей рук: использование мыла, агрессивных гелей и косметических продуктов, постоянный контакт с бытовыми моющими средствами.
- Пищевые раздражители: частая работа с овощами, фруктами, рыбой, мясом.

- Неблагоприятное воздействие климатических условий (жары и мороза, сухого воздуха, ветра и солнца).
- Длительное ношение перчаток в связи с пандемией COVID-19.
- Контакт с химически агрессивными веществами при выполнении профессиональных обязанностей.1
Пересыхать и трескаться кожа рук может даже из-за воздействия простой воды. Люди, которые часто моют руки, посещают бассейн или длительное время пребывают во влажной среде, больше подвержены этой проблеме. Горячая вода оказывает больший вред, чем холодная, поэтому дерматологи рекомендуют по возможности мыть руки прохладной водой.1
Внутренние факторы – это состояния или заболевания, которые сопровождаются развитием сухости кожи. Среди них можно выделить:
- Генетически обусловленные дерматозы: дерматиты различной этиологии (простой, атопический, аллергический), ихтиоз, псориаз, экзема, токсикодермия.
- Онкологические заболевания: болезнь Ходжкина, различные типы лимфом.

- Инфекции кожи, вызванные грибком.
- Системные инфекционные заболевания: ВИЧ / СПИД, вирусный гепатит.
- Эндокринные расстройства: тиреоидит, сахарный диабет.
- Гиповитаминоз (недостаток витаминов).
- Нарушение работы почек.2
В случае внутренних факторов, в первую очередь, уделяется внимание поискам и лечению первопричины и только потом устранению симптомов.
Шелушится кожа на ладонях — Возможные причины, как избавится
Когда шелушится кожа на ладонях, это не всегда проблема исключительно косметического характера. Такое проявление бывает симптомом заболевания. Причем шелушение может быть единственным признаком или сопровождаться зудом, болезненностью, покраснением. В любом случае ощущения не слишком приятные, и определить причину проблемы стоит как можно скорее.
В этой статье мы расскажем, почему ладони могут шелушиться, а также о том, что делать в таких ситуациях и какие меры полезно предпринять для профилактики.
Почему шелушится кожа на ладонях?
Проблемы с кожей рук могут возникать из-за негативных внешних воздействий, например, при плохой косметике, некачественном мыле, перепадах температур или контакте с агрессивными химическими средствами для стирки, мытья посуды и т. п. В таких случаях нужно убрать контакт с раздражителем, и все вернется в норму. Но если ладони шелушатся долгое время, стоит посетить дерматолога.
Только врач сможет установить внутренние причины этого негативного симптома. Среди возможных заболеваний:
- инфекции – как правило, грибкового характера;
- авитаминоз – обычно нехватка витамина А, С, D или Е;
- аллергия – на продукты, пыль, препараты, косметику, моющие средства, бытовую химию, шерсть;
- дерматологические проблемы – экзема, псориаз, дерматит, чесотка и пр.

Кожа также может шелушиться из-за патологий внутренних органов, которые могут быть как у женщин, так и у мужчин. Кроме того, стоит вспомнить, не принимали ли вы в последнее время антибиотики. Шелушение ладоней – распространенный побочный эффект некоторых лекарств.
Лечение шелушения
Итак, когда долго и сильно шелушатся руки, первым делом нужно идти к врачу. Косметологическая помощь здесь бесполезна, зато неподходящие народные средства и косметический уход могут усугубить ситуацию.
Врач первым делом обратит внимание на сопутствующие симптомы. При некоторых дерматологических заболеваниях ладонь или даже вся рука, например, может чесаться, покрываться сыпью и воспалениями. Чтобы подтвердить свои предположения, дерматолог назначит анализы и возьмет кожные пробы. На основании медицинского обследования врач поставит диагноз.
Когда вы узнали, почему шелушится кожа, самое время приступать к лечению.
Помимо устранения причины необходимо симптоматическое лечение. Например, при аллергии врач назначит антигистаминные препараты в сочетании со смягчающими и увлажняющими мазями, кремами, гелями. А если причина кроется в авитаминозе, полезно пропить курс витаминных комплексов, а также добавить в свое меню как можно больше продуктов с элементами, которых вам не хватает:
- витамин А – абрикосы, петрушка, томаты, горошек, тыква, морковь, зелень;
- витамин С – цитрусовые, киви, красный перец, шиповник, черная смородина;
- витамин D – куриные яйца, печень, сметана, сливочное масло;
- витамин Е – кукуруза, сыр, морковь, растительные масла, орехи, бобовые и т.

Кроме того, вне зависимости от причин, по которым руки стали шелушиться, важно следить за тем, чтобы кожные покровы не были пересушены. Например, пользоваться щадящим детским мылом, регулярно увлажнять кожу гелями и кремами, использовать бытовую химию только в перчатках.
Профилактические меры
Шелушение кожи особенно характерно для людей с сухим типом эпидермиса и аллергиков. К этому приводит недостаточное увлажнение или, наоборот, избыточный контакт с водой и различными раздражителями.
Если вы знаете о таких особенностях своей кожи, полезно применять профилактические меры, чтобы она не начала шелушиться:
- регулярно пользоваться увлажняющими косметическими средствами;
- наносить защитные кремы перед прогулками во время морозной и жаркой погоды;
- периодически удалять омертвевшие остатки дермы с помощью мягких гелей-пилингов или скрабов;
- добавлять в свой рацион продукты, богатые витаминами А, С и Е.

Полезно также периодически делать масляные обертывания. Например, есть достаточно простой рецепт на основе оливкового масла, капсул витаминов А и Е (продаются в аптеках) и эфирного ромашкового масла.
Для начала нужно подогреть оливковое масло на водяной бане, затем добавить в него 7 капель эфирного масла ромашки и по 1 капсуле витаминов А и Е. Подержите каждую ладонь в такой смеси около 15 минут. Рука впитает полезные компоненты, а кожные покровы размягчатся. По завершению процедуры не смывайте масло, а промокните каждую ладонь бумажной салфеткой.
Тем, кто находится в зоне риска, также стоит отказаться от косметических средств с содержанием спирта и антибактериального мыла, которое пересушивает кожу (можно пользоваться более щадящим детским).
Почему сохнет кожа на руках: причины, рекомендации, профилактика
Сухая кожа: причины
Руки находятся в постоянном контакте с различными предметами, а их чистота в настоящее время – это основа здоровья.
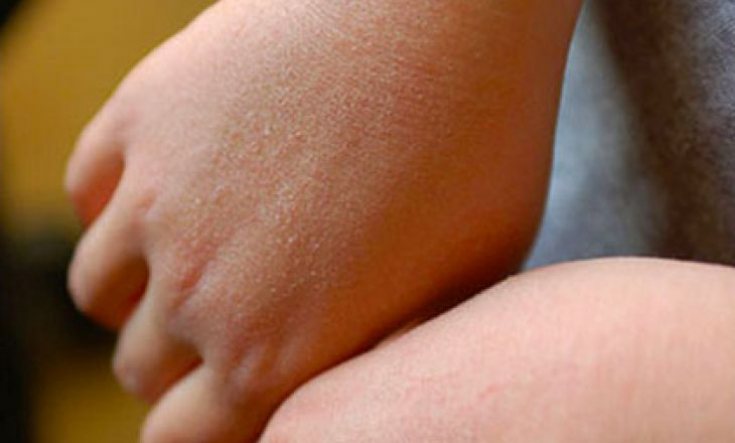
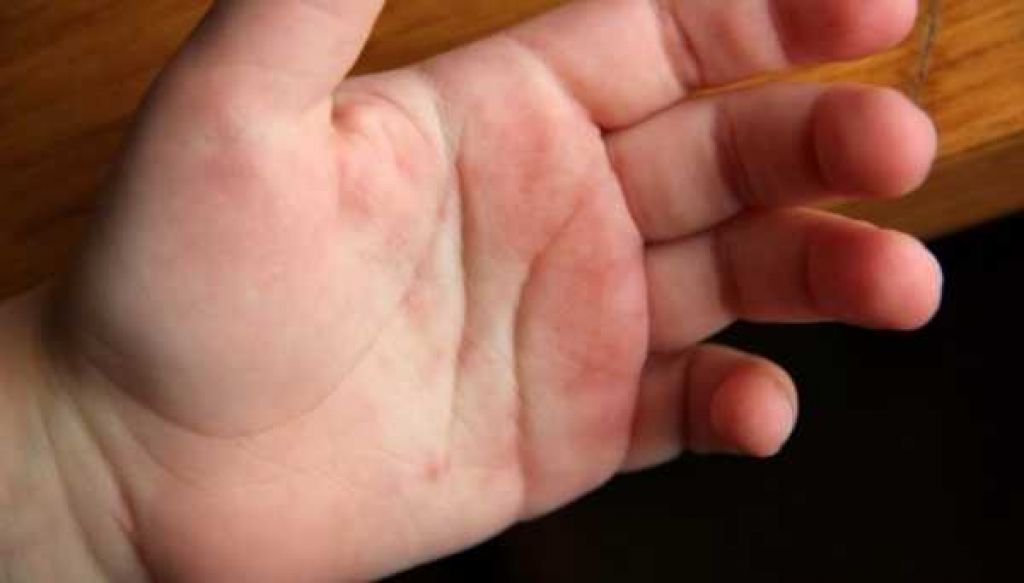 Постоянное мытье и использование антисептиков (особенно, с содержанием спирта) неизбежно ведет к сухости и шелушению. Кожа рук имеет небольшое количество сальных желез, а частый контакт с водой сильно обезжиривает ее.
Постоянное мытье и использование антисептиков (особенно, с содержанием спирта) неизбежно ведет к сухости и шелушению. Кожа рук имеет небольшое количество сальных желез, а частый контакт с водой сильно обезжиривает ее. Кроме того, при ежедневном использовании средств с агрессивными химическими компонентами кожа грубеет, становится сухой и шершавой. Раздражение эпидермиса сопровождается сильно выраженным покраснением, кожа чешется и шелушится. Компенсировать нехватку необходимого себума можно постоянным увлажнением кожи при помощи косметических средств с высоким содержанием липидов и масел.
Заболевания
Очень сухая кожа нередко является следствием различных заболеваний. В таком случае лучше обратиться к врачу: косметика лишь временно снимет ощущение дискомфорта. Обычно к обезвоживанию приводят:
аллергия — пищевая или из-за ношения браслетов из некоторых металлов,
грибок — в таком случае обычно поражена и ногтевая пластина,
проблемы с усвоением полезных микроэлементов и витаминов,
нарушение работы иммунной системы,
кожные заболевания, которые обычно проявляются вместе с трещинами, зудом и покраснениями,
из-за сахарного диабета нарушается потоотделение, что приводит к появлению мелких трещин и сухости.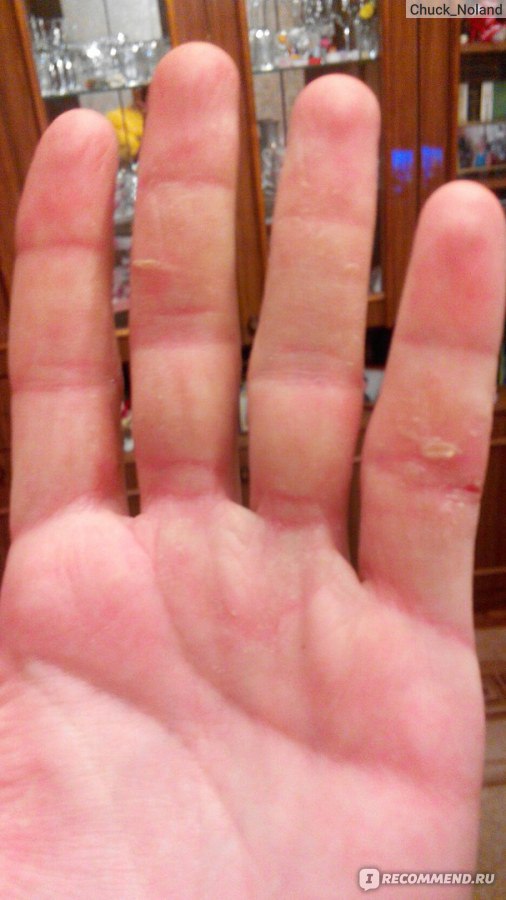
Смена сезонов
Сухой воздух, мороз, низкая влажность ухудшают состояние липидного барьера, из-за чего сохнут руки. Зимний воздух снижает выработку кожного себума, а низкая температура ухудшает кровообращение — уменьшается приток питательных веществ.
Еще один негативный фактор — ультрафиолет. При длительном воздействии он сушит кожный покров и приближает старение, поэтому на солнце следует проводить как можно меньше времени.
Неправильный уход
Моющие средства и бытовая химия негативно влияют на состояние кожи. Дело в том, что вещества в их составе «обезжиривают» всё, с чем соприкасаются, включая поверхность кожного покрова. Именно поэтому мыть посуду и проводить уборку нужно только в перчатках. Их следует надевать на чистые сухие руки, а, после снятия, увлажнить кожу питательным кремом.
Также себум смывается водой и обычным мылом. В этот момент покров слегка подсушивается, но, если злоупотреблять мытьем, сильно сохнет кожа рук. Замените обычное мыло на крем-мыло с высоким содержанием ухаживающих компонентов. В период обострения сухости и шелушения увлажняющий крем необходимо наносить после каждого контакта с водой.
Замените обычное мыло на крем-мыло с высоким содержанием ухаживающих компонентов. В период обострения сухости и шелушения увлажняющий крем необходимо наносить после каждого контакта с водой.
Дефицит влаги
Сухая кожа – это недостаток влаги. Виной тому пересушенный воздух (в частности, во время отопительного сезона), нарушения липидного обмена, небольшое количество потребляемой чистой воды в сутки. Обычно эту проблему можно решить увлажняющими кремами и более частым потреблением жидкости.
Диеты и неправильное питание
Также на состояние дермы влияет изменение рациона. В осенне-зимний период особое внимание уделите питанию. Если человеку не хватает витаминов и минералов, это сразу отражается на коже. Особенно негативно сказывается нехватка витаминов A и E — вот почему при авитаминозе сохнет кожа на руках. Сбалансированное питание поможет улучшить общее состояние и оптимизирует гидролипидный баланс.
Стресс
Очень сухая кожа рук и тела нередко связана со стрессом. Тревожное состояние способствует синтезу гормонов кортизола и адреналина. Первый снижает выработку гиалуроновой кислоты: она оказывает увлажняющее и защитное воздействие. Адреналин уменьшает приток крови, из-за чего медленнее усваиваются питательные вещества.
Тревожное состояние способствует синтезу гормонов кортизола и адреналина. Первый снижает выработку гиалуроновой кислоты: она оказывает увлажняющее и защитное воздействие. Адреналин уменьшает приток крови, из-за чего медленнее усваиваются питательные вещества.
Рекомендации
Сухая кожа на ладонях и пальцах нуждается в срочном увлажнении. Что нужно делать, чтобы кожа рук была красивой и здоровой?
- Проводить уборку и мыть посуду только в защитных перчатках
- Чаще употреблять чистую воду, а также продукты, богатые витаминами и жирными кислотами.
- Стараться мыть руки не слишком часто, не использовать антисептики с содержанием спирта
- Увлажнять кожу домашними ванночками. Например из отвара ромашки, шалфея, липового цвета и сельдерея.
- Использовать защитный крем перед выходом на улицу (крем нужно наносить не менее чем за полчаса до выхода)
Для защиты и увлажнения чувствительной, очень сухой и склонной к раздражению кожи рук Ceramed разработал цера-крем с комплексом церамидов, глицерином и эмолентами.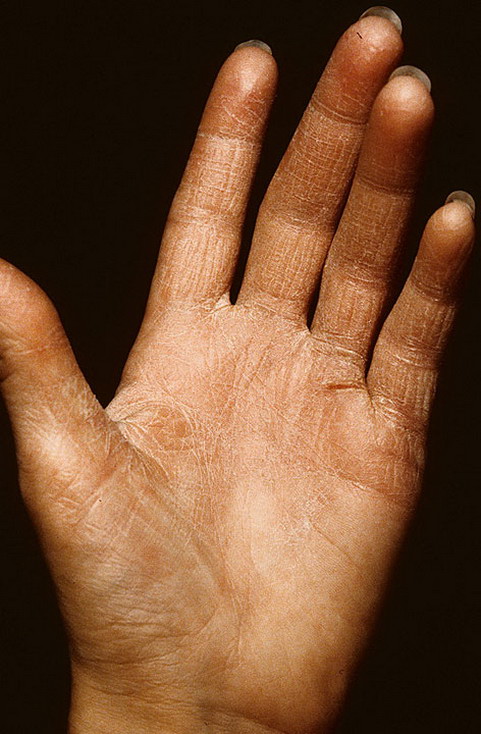 Подбор компонентов нашего крема происходил на основе биосинергии. Ультраувлажняющий цера-крем одобрен дерматологами, не имеет отдушек и гипоаллергенен.
Подбор компонентов нашего крема происходил на основе биосинергии. Ультраувлажняющий цера-крем одобрен дерматологами, не имеет отдушек и гипоаллергенен.
Свойства ультраувлажняющего цера-крема
- Глубоко увлажняет кожу
- Восстанавливает липидный барьер
- Смягчает обветренную кожу
- Мгновенно впитывается
Как и все средства Ceramed, цера-крем прошёл клинические исследования на базе Медицинского Научно-практического центра по экспертной оценке питания и косметики «КосмоПродТест».
Цера-крем обеспечивает глубокое увлажнение кожи рук на протяжении 24 часов, восстанавливает липидный барьер и обеспечивает надежную защиту от холода и ветра. Это происходит за счет комплекса церамидов: важных компонентов липидного барьера рогового слоя. Именно они «удерживают» на себе молекулы воды и помогают поддерживать оптимальный уровень влажности в структуре дермы.
Натуральные масла в составе цера-крема питают и увлажняют кожу, а глицерин смягчает её и придает шелковистость. Масло какао способствует заживлению трещин, придает гладкость, снижает чувство дискомфорта. Крем быстро впитывается, не оставляет жирной и липкой плёнки.
Масло какао способствует заживлению трещин, придает гладкость, снижает чувство дискомфорта. Крем быстро впитывается, не оставляет жирной и липкой плёнки.
Профилактика
- Замените антибактериальное мыло для рук на крем-мыло
- Мыть руки лучше всего в воде комнатной температуры
- Раз в неделю проводите SPA процедуры для кожи рук
- Регулярно увлажняйте кожу цера-кремом
- Во время уборки и мытья посуды используйте защитные перчатки
- В сезон отопления позаботьтесь об увлажнении воздуха: проводите влажную уборку, проветривайте комнаты.
Сera-совет
Регулярный массаж рук ускоряет процесс восстановления дермы, улучшает микроциркуляцию крови, благотворно воздействует на мышцы и сосуды, улучшает обменные процессы. Нанесите цера-крем плотным слоем. Начинайте массировать круговыми движениями от кончиков пальцев, двигаясь к основанию кисти. Тщательно проработайте тыльную сторону ладони и внутреннюю поверхность пальцев.
Сухость кожи (Ксероз кожи):Причины,Симптомы,Лечение | doc.ua
Причины
Причины сухости кожи заключаются в различных факторах окружающей среды или болезнях, которые приводят к нарушению функционирования кожных покровов. Предполагаемыми на сегодняшний день причинами ксероза являются:
- солнечные лучи. УФ направленные лучи проникают в эпидермис и могут поражать даже дерму (глубинный слой), из-за чего разрушается коллаген и эластин;
- климатические факторы. Зимой коже свойственно становиться сухой, так как температура воздуха падает, поэтому зимние условия провоцируют кожные проблемы;
- горячая ванна. Долгий и частый прием ванн с горячей водой разрушает липидный баланс кожи. Также, это наблюдается и при плавании в очень хлорированных бассейнах;
- центральное отопление. Камины и кондиционеры, не имеющие функции увлажнения воздуха, также могут провоцировать сухость кожи;
- псориаз. Болезнь кожи, провоцирующая зуд, вызывает и сухость кожи;
- жесткое мыло.
 Современные средства для душа зачастую содержат ПАВ, которые нарушают липидную оболочку и вызывают сухость;
Современные средства для душа зачастую содержат ПАВ, которые нарушают липидную оболочку и вызывают сухость; - заболевания щитовидной железы. Из-за этих болезней может снижаться активность желез, поэтому и проявляется сухость кожи;
- атопический дерматит – относится к типам экземы, которая поражает сухую и чувствительную кожу.
Симптомы
Зачастую ксероз – временная проблема, беспокоящая только в определенный период года, хотя может наблюдаться и в течение всей жизни. Проявление проблемы и ее характерные симптомы зависят от возраста, общего здоровья организма и от проживания в определенном месте.
Выделяют наиболее часто встречающиеся симптомы:
- покраснение кожи, возможно на отдельных участках;
- ощущение стягивания кожи, наблюдающееся особенно после ванны;
- трещины кожи различного типа;
- обезвоженная и сморщенная кожа;
- шершавость;
- зуд;
- шелушение.
Если проявление проблемы нарушает обычный режим жизни, то нужно обратиться к врачу дерматологу. Это обычно следует делать, когда зуд или сухость мешают спать, состояние кожи не улучшается при принятии определенных мер, наблюдается сильное шелушение кожи, которое сопровождается покраснением или образующимися язвами.
Это обычно следует делать, когда зуд или сухость мешают спать, состояние кожи не улучшается при принятии определенных мер, наблюдается сильное шелушение кожи, которое сопровождается покраснением или образующимися язвами.
Диагностика
Шелушение и сухость кожи сопровождается внутренними болезнями, а следовательно, врач должен взять анализы для выявления конкретных причин. Иногда достаточно и внимательного осмотра кожного участка, чтобы определить, к примеру, нарушение щитовидной железы или нарушенный уровень гормонов.
Кожные заболевания, которые связаны с сухостью кожи:
- ихтиоз – при этом заболевании кожные клетки в некоторых участках напоминают рыбью чешую. Чешуйки могут быть белого или коричневого цвета. Это заболевание зачастую вызывает глубокие трещины в районе ладоней или ступней;
- фолликулярный кератоз. Сопровождается небольшими прыщиками, которые проявляют себя обычно на руках и ногах. Из-за этих прыщиков кожа имеет довольно грубый вид, как будто наждачная бумага.
 Но они практически такого же цвета, как и тело, иногда немного красноватые;
Но они практически такого же цвета, как и тело, иногда немного красноватые; - псориаз — эта болезнь сопровождается характерной сухостью и шелушением. Пораженные участки кожи становятся красными, покрываются чешуйками. Иногда подобная болезнь сочетается еще и с инфекциями.
Лечение
Если человека беспокоит зуд и сухость кожи, необходимо обратиться к врачу.
Когда имеют место серьезные проблемы с кожей: псориаз или атопический дерматит, применяют кремы и мази, в составе которых есть кортикостероиды – Адвантан, Элоком, Целестодерм В. Иногда в лечение могут входить и антибиотики, особенно, если причиной могла быть инфекция.
Естественно, если кожа сухая, то не всегда имеется возможность достичь желаемого результата – безупречной кожи:
- реже принимайте горячие ванны, длительностью не более 15 минут. К тому же намного лучше использоваться теплую воду;
- увлажняйте кожу, для этого сейчас существует множество средств, которые способствуют долгому сохранению влаги в коже.
 Особенно эффективно – масло для новорожденных;
Особенно эффективно – масло для новорожденных; - не забывайте об увлажнителе воздуха, так как сухой воздух часто пересушивает кожу, поэтому желательно использовать хотя бы портативный увлажнитель;
- избегайте жесткого и грубого мыла и не думайте экономить на средствах для очищения кожи. Желательно использовать мыло с содержанием масел;
- выбирайте одежду из натуральных волокон;
- после купания используйте увлажняющие средства и слегка протирайте кожу полотенцем.
Болезни с сыпью, виды и причины ее появления, диагностика заболеваний и методы лечения – МЕДСИ
Оглавление
Кожа отображает все процессы, происходящие в организме человека. Не удивительно, что периодически на ней могут появляться различные высыпания. Относиться к ним только как к косметическому дефекту не стоит. Важно понимать, что такой симптом может быть первым признаком инфекционного или иного заболевания.
Если вы заметили сыпь на коже, следует обратиться за консультацией к дерматологу.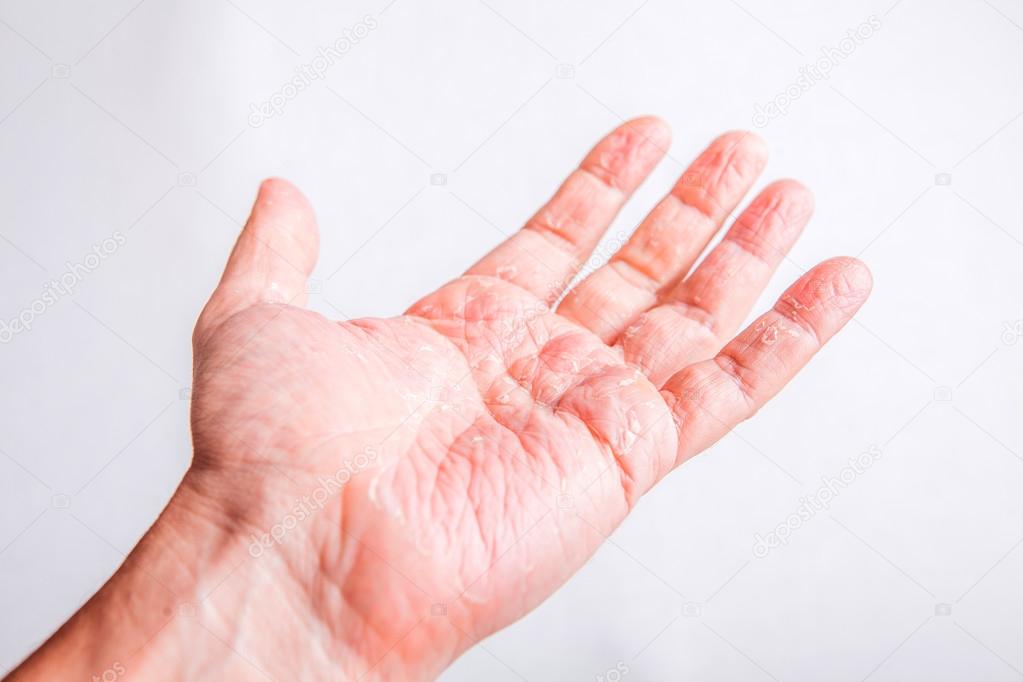 Опытный врач сразу же определит ее причину и назначит необходимое лечение либо направит на дополнительную диагностику и консультацию к другому узкому специалисту. В любом случае пациент может рассчитывать на быструю квалифицированную помощь и устранение некрасивых образований и иных симптомов (зуда, болезненности и др.).
Опытный врач сразу же определит ее причину и назначит необходимое лечение либо направит на дополнительную диагностику и консультацию к другому узкому специалисту. В любом случае пациент может рассчитывать на быструю квалифицированную помощь и устранение некрасивых образований и иных симптомов (зуда, болезненности и др.).
Виды сыпи и причины ее появления
Для визуальных изменений цвета и структуры кожных покровов нередко характерны не только стандартные покраснения и шелушения, но и болевой синдром. Сыпь на теле у взрослого или ребенка (в том числе у грудничка) обязательно требует лечения.
Это обусловлено тем, что возникает она по следующим причинам:
- Инфекционные заболевания: корь, краснуха, брюшной тиф, ветряная оспа и др.
- Аллергические реакции: на бытовые химические вещества, продукты питания, лекарственные препараты, цветение и др.
- Болезни сосудов и крови: нарушение проницаемости, строения эритроцитов и др.

Выделяют несколько разновидностей кожной сыпи.
В их числе:
- Гнойнички. Эти образования заполнены гнойным содержимым и характерны преимущественно для фурункулеза, фолликулита, пиодермии, импетиго, угрей
- Пузырьки. Данные образования заполнены жидкостью и имеют небольшие размеры (до 50 мм в диаметре). Обычно пузырьки свидетельствуют о наличии таких заболеваний, как герпес, ветряная оспа, экзема, опоясывающий лишай или аллергический дерматит
- Волдыри. Обычно они спровоцированы аллергической реакцией и возникают при укусах насекомых, ожогах крапивой, токсикодермии. Волдыри зачастую проходят самостоятельно
- Пятна. Для них характерно локальное изменение цвета кожных покровов (покраснение или обесцвечивание). Пятна появляются при дерматитах, витилиго, сыпном и брюшном тифе, лейкодерме и др.
- Узелки. Эти образования отличаются изменением цвета, рельефа и структуры кожи и возникают обычно на фоне экземы, плоского лишая, псориаза и атопического дерматита.
 Узелки обычно имеют относительно небольшие размеры (до 3 сантиметров)
Узелки обычно имеют относительно небольшие размеры (до 3 сантиметров) - Эритемы. Такие высыпания слегка возвышаются над поверхностью кожи и имеют ярко-красный цвет. Они характерны для аллергии на лекарственные препараты, пищевые продукты и другие раздражители
- Узлы. Такие образования могут достигать диаметра в 10 сантиметров. Даже после их заживления на коже остаются заметные рубцы
- Пурпуры. Эти высыпания представляют собой кожные кровоизлияния и наблюдаются при нарушениях процессов свертывания крови, дефиците витамина C, лейкозе и капилляротоксикозе
Интересно, что опытный дерматолог может определить источник проблемы по одной только локализации образований.
При аллергических реакциях, например, сыпь концентрируется преимущественно на лице и руках. Для общих инфекционных поражений характерно появление образований на спине и животе. Инфекции, передающиеся половым путем, провоцируют высыпания на внутренней поверхности бедер, коже вокруг анального отверстия, на половых органах.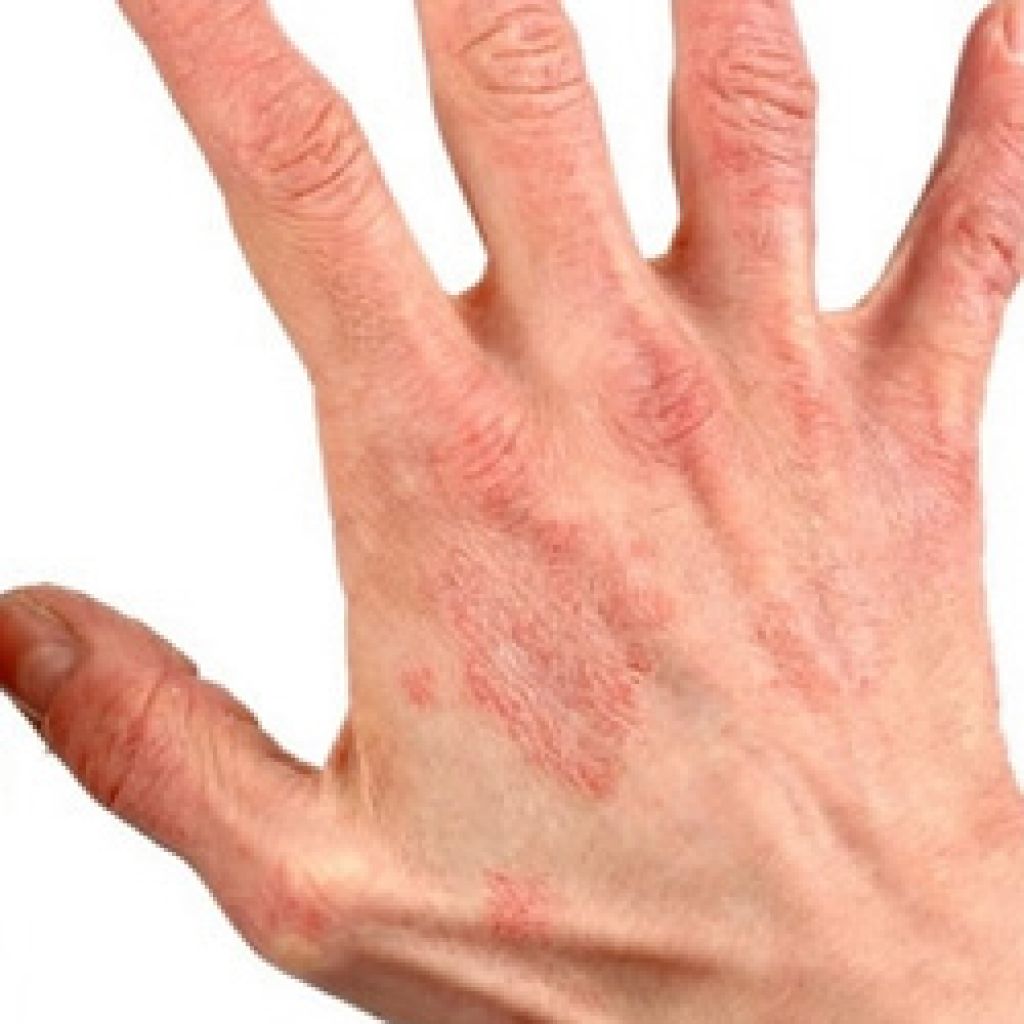 Пациенты жалуются и на другие симптомы таких патологий.
Пациенты жалуются и на другие симптомы таких патологий.
Диагностика
Прежде чем приступать к лечению угревой или любой другой сыпи, дерматолог обязательно проведет комплексный осмотр пациента и при необходимости назначит необходимую лабораторную и инструментальную диагностику.
Врач не просто осматривает пораженный участок кожи, но и определяет, когда и после чего произошли изменения. Поэтому пациенту важно постараться вспомнить, что спровоцировало появление образований.
Если дерматологу не удается сразу определить причину сыпи, проводятся:
- Лабораторные исследования (анализы крови, микроскопия соскоба кожи и др.)
- Дерматоскопия – визуальный осмотр с использованием специального микроскопа
- Диаскопия – осмотр с надавливанием на кожу специальным медицинским шпателем (диаскопом)
Одними из популярных в дерматологии являются микроскопические исследования. Такая диагностика заключается в изучении под микроскопом соскобов со слизистых и кожи. Обследование позволяет выявить грибковые, бактериальные и другие поражения. Основными показаниями к его проведению являются подозрения на чесотку, демодекоз, грибок и иные заболевания, опасные серьезными осложнениями.
Такая диагностика заключается в изучении под микроскопом соскобов со слизистых и кожи. Обследование позволяет выявить грибковые, бактериальные и другие поражения. Основными показаниями к его проведению являются подозрения на чесотку, демодекоз, грибок и иные заболевания, опасные серьезными осложнениями.
При необходимости исследуется и работа внутренних органов. Если у врача возникают подозрения на аллергические реакции и необходимо точно выявить опасное вещество, контакт с которым и провоцирует сыпь, выполняют специальные исследования (панели и др.).
Терапия
Лечение кожной сыпи во многом определяется ее причинами.
При аллергической реакции, например, сначала полностью ограничивают любые контакты с опасными для пациента веществами. Затем проводят устранение признаков патологии.
При инфекционных поражениях также назначаются специальные лекарственные препараты. Обычно средства применяют в комплексе. Одни из них борются непосредственно с инфекцией, а другие – позволяют устранить внешние признаки заболевания. Пациентам рекомендуют применять как антибиотики, так и специальные антитоксические вещества, а также иммуноглобулины.
Одни из них борются непосредственно с инфекцией, а другие – позволяют устранить внешние признаки заболевания. Пациентам рекомендуют применять как антибиотики, так и специальные антитоксические вещества, а также иммуноглобулины.
Нередко прибегают и к специальной диете.
При заболеваниях сосудов и крови также назначаются специальные препараты. Пациентам могут проводить переливания и другие процедуры.
Важно! Лечение аллергической и любой другой сыпи исключительно наружными средствами в виде кремов, гелей и мазей часто является неэффективным. Это связано с тем, что таким образом устраняются только симптомы патологии, но не ее причины. Не следует использовать широко разрекламированные средства и заниматься терапией самостоятельно! Это может усугубить ситуацию и изменить картину истинного заболевания, что приведет к трудностям в диагностике и затянет начало адекватного лечения сыпи на руках, ногах, спине, лице и других частях тела.
Профилактика рецидивов
Профилактику рецидивов проще всего проводить тогда, когда вам уже хорошо известны причины сыпи.
Если она спровоцирована аллергической реакцией, следует:
- Исключить контакты с опасными веществами
- Придерживаться рекомендаций врача, касающихся употребления определенных продуктов (при необходимости следует питаться по специальной диете)
- Принимать рекомендованные лекарственные препараты
Предотвратить кожную сыпь, вызванную инфекционными поражениями, удастся при:
- Тщательном соблюдении личной гигиены
- Устранении контактов с уже зараженными людьми
- Исключении пребывания в местах с больших скоплением граждан в период обострения инфекционных болезней
- Своевременной вакцинации
- Отказе от использования чужих средств личной гигиены
- Регулярном проветривании помещений
- Насыщении рациона полезными минералами, витаминами и иными веществами
Важно! Следует регулярно посещать дерматолога, который своевременно проведет лечение угревой или иной сыпи, консультироваться с аллергологом и иммунологом.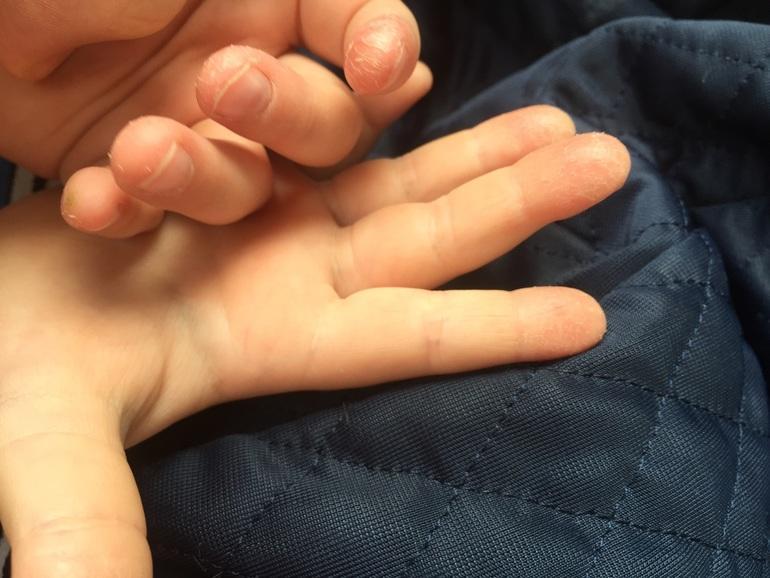 Эти специалисты помогут снизить риски рецидивов или полностью устранить их.
Эти специалисты помогут снизить риски рецидивов или полностью устранить их.
Преимущества лечения в МЕДСИ
- Опытные дерматовенерологи. Наши врачи являются кандидатами медицинских наук, специалистами высшей категории. Они постоянно повышают квалификацию и расширяют возможности в сфере диагностики, профилактики и терапии различных заболеваний
- Возможности для комплексных обследований. Диагностика может быть выполнена в течение одного дня. Мы располагаем новейшими приборами для осмотров и исследований
- Предоставление полного комплекса услуг. В нашей клинике осуществляются диагностика, лечение и реабилитация пациентов с различными видами сыпи
- Возможности для комплексного лечения и профилактики. Терапия проводится с применением современных лекарственных препаратов, а также физиометодик
- Индивидуальный подход. При подборе методов диагностики, профилактики и лечения врач ориентируется на общее состояние пациента, симптомы патологии, а также сопутствующие проблемы со здоровьем.
 Благодаря этому все манипуляции являются максимально эффективными и безопасными даже при наличии у больного целого ряда патологий
Благодаря этому все манипуляции являются максимально эффективными и безопасными даже при наличии у больного целого ряда патологий - Привлечение к работе с пациентом других врачей. При необходимости больной направляется к гастроэнтерологу, эндокринологу, неврологу и другим специалистам. Это позволяет быстро выявить основные патологии и провести их адекватное лечение
Если вы хотите, чтобы диагностика, лечение и профилактика рецидивов угревой или другой сыпи на лице, спине и иных частях тела у взрослого или ребенка были проведены в нашей клинике в Санкт-Петербурге, позвоните по номеру +7 (812) 336-33-33. Специалист запишет вас на прием на удобное время.
Желтые пятна на коже — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Кожа – это самый большой орган человеческого организма, который выполняет ряд функций: защитную (барьерную), секреторную, терморегуляционную, дыхательную, иммунную, экскреторную. Кроме того, кожа — важнейшее рецепторное поле нашего организма, поскольку в ней находится множество нервных окончаний.
Цвет кожи определяется несколькими факторами — количеством пигмента, вырабатываемого специальными клетками кожи (меланоцитами), кровенаполнением сосудов кожи (чем меньше кровоток в поверхностных сосудах, тем бледнее кожа), а также отложением в ней различных веществ, поступающих в организм извне или образующихся в процессе жизнедеятельности человека.
Разновидности пятен на кожеПри описании различных изменений кожи, в том числе пятен, используется множество характеристик.
Пятна различаются по цвету — желтоватые, красноватые, коричневые, «кофе с молоком» и даже зеленые и синюшные.
Элементы могут быть единичными или множественными, располагаться локально на отдельной части тела или диффузно по всей его поверхности.
Желтые пятна могут возникать первично или как результат развития других морфологических элементов (папул, пузырьков и т.д.).
Возможные причины появления желтых пятен на коже
Изменение цвета кожи чаще всего обусловлено чрезмерной продукцией меланина. Это происходит из-за увеличения количества меланоцитов на определенном участке кожи, их местной активации (в результате, например, воспалительных процессов в данной области) и общей активации – под действием ультрафиолетовых лучей, гормонов и других биологически активных веществ, образующихся в организме.
При нарушении работы эндокринной системы сначала изменения цвета носят локальный характер и имеют вид небольших пятен, которые далее распространяются по всей поверхности тела.
Чрезмерное потребление продуктов и биологических добавок, содержащих каротин, может приводить к появлению желтоватого оттенка кожи диффузно или локально.
Желтые пятна на коже могут сформироваться у заядлых курильщиков. Как правило, они располагаются на пальцах, которыми человек держит сигарету. Их образование связано с местным токсическим действием никотина и смол, содержащихся в сигаретах.
Стоит упомянуть и о веснушках, которые, конечно, не являются заболеванием, но имеют желтый или желтовато-рыжий цвет.
Как правило, они появляются еще в детском возрасте у людей со светлой кожей.
Заболевания, при которых могут появиться желтые пятна на коже
Гиперпигментированные желтовато-коричневые пятна могут стать следствием разрешения первичных кожных элементов на коже после кори или грибковых инфекций.
Хлоазма (желтоватые пятна, часто локализующиеся на коже лица) формируется при патологиях печени (хроническом гепатите, циррозе), женских половых органов (эндометрите, сальпингите и др. ), при нарушении менструального цикла, а также часто возникают во время беременности.
), при нарушении менструального цикла, а также часто возникают во время беременности.
Линейная (так называемая темная линия) или мелкопятнистая гиперпигментация на лбу, похожая на хлоазму, цвета «кофе с молоком» может быть ассоциирована с опухолями головного мозга и сирингомиелией.
Другим заболеванием, для которого характерно наличие пятен цвета «кофе с молоком», является нейрофиброматоз. Кроме специфической гиперпигментации кожи могут появиться нейрофибромы и другие доброкачественные новообразования.
Желтоватые пятна вокруг рта (пигментный околоротовой дерматоз Брока) нередко возникают на фоне заболеваний желудочно-кишечного тракта и неврозов.
Одним из проявлений синдрома Блоха–Сульцбергера (наследственное недержание пигмента) становится появление желтых пятен, расположенных по боковым поверхностям туловища и на конечностях.Гиперпигментированные пятна могут быть проявлением новообразований кожи, крови и других органов и систем, а также различных эндокринных заболеваний – например, болезни Аддисона (недостаточности надпочечников) и патологий щитовидной железы.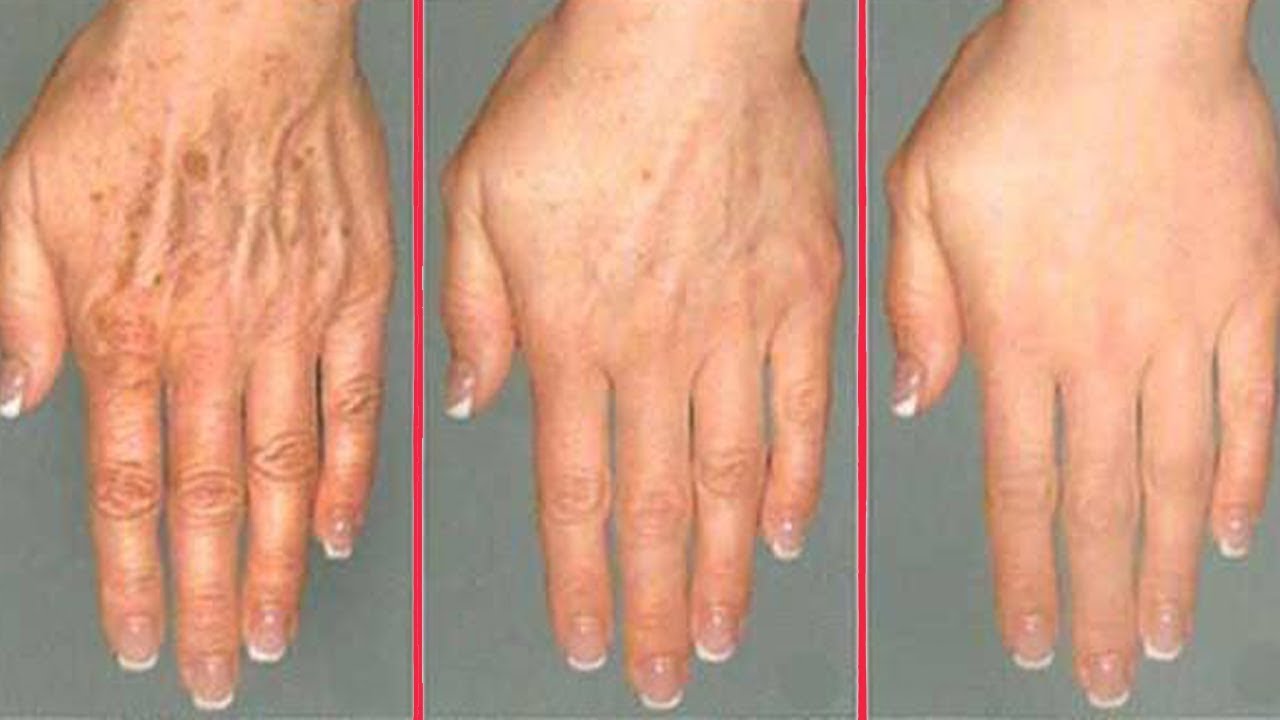
К каким врачам обращаться при появлении желтых пятен на коже
Чтобы разобраться в причинах появления желтых пятен на коже, потребуется консультация дерматолога или эндокринолога.
Диагностика и обследования при появлении желтых пятен на коже
Установление причин локального пожелтения кожи начинается с выяснения возможных провоцирующих факторов. Затем врач назначает исследования, которые помогут установить или дифференцировать диагноз.
- Клинический анализ крови с определением лейкоцитарной формулы позволяет выявить анемию и другие поражения системы крови, в т.ч. заподозрить лейкозы, а также признаки воспалительного процесса в организме.
Склеродермия — лечение, симптомы, причины, диагностика
Склеродермия это термин, имеющий греческое происхождение и означающий твердую кожу. Заболевание является как ревматологическим, так и нарушением в соединительной ткани. При склеродермии происходит уплотнение и утолщение кожи, и она теряет свою эластичность. При склеродермии возможно повреждение микрососудов по всему телу, что может в свою очередь приводить к поражению внутренних органов. И хотя заболевание в основном поражает руки лицо и ноги, но ухудшение кровоснабжения может привести к проблемам в пищеварительном тракте, в органах дыхания и в сердечно-сосудистой системе.
При склеродермии возможно повреждение микрососудов по всему телу, что может в свою очередь приводить к поражению внутренних органов. И хотя заболевание в основном поражает руки лицо и ноги, но ухудшение кровоснабжения может привести к проблемам в пищеварительном тракте, в органах дыхания и в сердечно-сосудистой системе.
Склеродермия может проявляться по-разному у различных людей. Есть много подтипов этого заболевания. Врачи в основном классифицируют склеродермию или как ограниченную или как системную, в зависимости от степени повреждения кожи. Широко распространенную форму болезни часто называют системным склерозом, и он может быть прогностически опасным для жизни.
У приблизительно 300 000 американцев диагностирована склеродермия. Заболевание в США встречается чаще, чем в Европе или Японии. Но выявить какую либо зависимость от расовых или этнических факторов не удалось. Единственно, что было отмечено, что у женщин склеродермия встречается намного чаще, чем у мужчин.
У женщин развиваются ограниченные формы болезни в три раза чаще, чем у мужчин, и более чем в 80 % пациентов с системной склеродермией – это — женщины в возрасте 30 — 50. Редко, но дети могут также заболеть склеродермией. За прошедшие 20 лет удалось увеличить продолжительность жизни пациентов со склеродермией за счет применения более эффективного лечения. Таким образом, склеродермия — хроническое аутоиммунное заболевание, которое проявляется утолщением и уплотнением кожи и cужением сосудов (вследствие этого повреждение внутренних органов). Болезнь развивается в основном у взрослых в возрасте 30-50 лет, преимущественно у женщин.
Редко, но дети могут также заболеть склеродермией. За прошедшие 20 лет удалось увеличить продолжительность жизни пациентов со склеродермией за счет применения более эффективного лечения. Таким образом, склеродермия — хроническое аутоиммунное заболевание, которое проявляется утолщением и уплотнением кожи и cужением сосудов (вследствие этого повреждение внутренних органов). Болезнь развивается в основном у взрослых в возрасте 30-50 лет, преимущественно у женщин.
Различают два типа склеродермии: Ограниченная склеродермия и системная (диффузная) склеродермия. Ограниченная склеродермия поражает, главным образом, кожу, в то время как системная склеродермия — системное заболевание, которое может поражать различные органы и системы организма.
Различают два вида ограниченной склеродермии:
- Бляшечная форма: проявляется появлением пятен на коже, овальной формы красного или фиолетового цвета, плотными на ощупь (по мере развития бляшка может стать белесой в центре)
- Линейная форма: происходит появление полос утолщения на коже рук, ног или лица.

Системная склеродермия может начинаться постепенно с вовлечением вначале кожи рук, лица или иметь прогрессирующий характер, с вовлечением не только конечностей, но и туловища и внутренних органов (как правило, легких, пищевода, кишечника):
Причины
Главной особенностью склеродермии – является чрезмерная выработка коллагена. Коллаген — один из строительных материалов, из которого состоит кожа. При избытке коллагена происходит утолщение тканей и потеря эластичности.
Первопричина склеродермии остается пока неясной. По неизвестной причине иммунная система настраивается против тканей организма и результатом является избыточная продукция коллагена. В настоящее время, проводятся исследования на выявление взаимосвязи между иммунной системой, сосудистой системой и ростом соединительной ткани. Исследования на близнецах показали отсутствие генетического фактора. И хотя причина склеродермии не установлена, но механизм заболевания связан с аутоиммунными процессами, при которых происходит поражение, как кожи, так и других органов. Аутоиммунный процесс запускает избыточное производство коллагена, что приводит к уплотнению и утолщению кожи. Кроме того, изменения в соединительной ткани приводят к давлению на сосуды как крупных артерий, так и мелких.
Симптомы
Симптомы склеродермии могут быть вариабельны у различных пациентов. Наиболее часто встречаются такие проявления как уплотнение и утолщение кожи на пальцах рук ног и лица. Кожа может утолщаться в течение первых двух-трех лет заболевания. После этого утолщение, как правило, уменьшается. Основные симптомы склеродермии включают:
- Набухание, тугоподвижность, или боль в пальцах ног или рук, или лице.
- Покалывание, онемение, или отечность кожи.
- Изменение цвета кожи.
- Чувствительность к холоду и неустойчивое и преходящее побледнение пальцев (синдром Рейно), сопровождающееся болью в пальцах.
- Красные пятна на пальцах, ладонях, лице, губах, или языке, от стойко расширенных капилляров (телеангиэктазии).
- Язвы или раны на кончиках пальцев или локтях.
- Потеря способности кожи вытягиваться.
- Зуд.
- Боли в суставах
- Усталость.
- Скручивание пальцев (склеродактилия).
- Наличие кальцинатов под кожей
- Нарушения со стороны пищеварительной системы такие, как изжога, нарушение глотания, длительная задержка пищи в пищеварительном тракте, из-за сниженной активности гладкой мускулатуры кишечника.
- Потеря двигательных функций руки из-за стягивания кожи на руке и пальцах.
- Одышка, связанная с повреждением легких и сердца.
Диагностика
Склеродермию нередко трудно диагностировать, так как она может быть похожей на многие другие заболевания. Изменения толщины кожи, наличие определенных антител в крови, или ранних изменениях в кровеносных сосудах, могут быть полезными в диагностировании болезни. При необходимости возможно взятие биопсии для анализа ткани, что также помогает поставить диагноз.
Одним из полезных тестов является ногтевой капиллярный анализ. Он основан на раннем проявлении склеродермии и проявляется исчезновением капилляров в коже рук и ног. Для этого анализа используется микроскоп или лупа и просматривается кожа в области ногтя. Для точного диагноза необходимо сопоставить как лабораторные методы исследования, так и клинические данные, и историю заболевания.
Лечение
Патогенетического лечения склеродермии пока нет. Задача лечения снизить симптомы и уменьшить риск осложнений. Медикаменты, применяемые при склеродермии:
При ограниченных проявлениях возможно применение мазей увлажняющего характера или с содержанием кортикостероидов. Кроме того, неплохой результат дают процедуры УФО.
Сосудорасширяющие лекарства, которые расслабляют и расширяют кровеносные сосуды, могут быть назначены, чтобы уменьшить проявления синдрома Рейно, когда происходит нарушение кровообращения в дистальных отделах конечностей. Ингибиторы АПФ назначаются при наличии гипертонической болезни и наличия проблем в сосудах почек.
Нестероидные противовоспалительные препараты (НПВС), такие как аспирин, напроксен, и ибупрофен, могут уменьшить боль в суставах. Кортикостероиды, такие как преднизолон, могут также быть использованы для уменьшения воспалительного процесса.
Диспепсия может встречаться, когда склеродермия поражает пищевод, желудок, или кишечник. Это может лечиться с помощью препаратов, снижающих кислотность желудка и нормализующих перистальтику кишечника.
Иммунодепрессанты, такие как Д-пенициламин, в некоторой степени снижают продукцию коллагена, но их терапевтическое действие сопровождается выраженными побочными эффектами и их применение достаточно ограничено.
ЛФК и физиотерапия могут оказывать положительный эффект при лечении склеродермии так, как помогают сохранить эластичность связок и суставов. Хирургические методы лечения иногда применяются при выраженных контрактурах, деформациях или рубцах.
Ладонь
Кожные складки при атопической экземе
Что бы мы ни думали о чтении ладоней, тщательный осмотр ладоней во время операции может пролить свет на ряд диагнозов. Как и у этого пациента с атопической экземой, складки кожи ладоней на обеих руках более глубокие и выраженные, чем обычно (гиперлинейность).
Ряд исследований показал, что эти изменения чаще встречаются у пациентов с атопической экземой, чем у контрольных пациентов с сухой кожей.Эти признаки также могут возникать у пациентов с вульгарным ихтиозом.
Дерматит рук
Пациенты с атопической экземой имеют генетическую основу дерматита рук, но есть повышенный риск для любых пациентов, которые часто погружают руки в воду или контактируют с раздражающими веществами. У некоторых может быть аллергия на вещества, с которыми они контактируют, в то время как у других, как у этого пациента, возникают обострения во время стресса.
Пациенту следует посоветовать носить перчатки с хлопковой подкладкой при контакте с водой или раздражителями, часто наносить смягчающие средства и использовать местные кортикостероиды для уменьшения воспаления.
Tinea manuum
Tinea manuum часто ошибочно диагностируется как дерматит, но, как и в этом случае, обычно бывает односторонним. Пациент замечает постепенное появление сухой, зудящей, шелушащейся кожи на ладони и «пудровую начинку» в складках кожи. Иногда образуются волдыри. Соскобы кожи для микроскопии и посева должны подтвердить диагноз грибковой инфекции.
У пациентов могут быть другие пораженные участки.
Противогрибковые препараты для местного применения, такие как эконазол или тербинафин, обычно излечивают состояние, но в широко распространенных случаях или при поражении ногтей может потребоваться пероральное противогрибковое средство.
Псориаз ладоней
Псориаз ладоней также можно ошибочно принять за дерматит или принять за кератодермию. Видны четко обозначенные толстые красные чешуйчатые пятна, часто с глубокими болезненными трещинами. При осмотре обычно обнаруживаются другие признаки, такие как бляшки на разгибающих поверхностях локтей и коленей, изменения кожи головы или ногтей.
Частые смягчающие средства могут помочь смягчить кожу и снизить риск образования трещин вместе с кератолитическим средством, таким как крем с салициловой кислотой или мочевиной.Также можно использовать местные стероиды, препараты каменноугольной смолы, кальципотриол, ацитретин, метотрексат или PUVA.
Пустулезный псориаз ладоней
У некоторых пациентов появляются стерильные волдыри, а также утолщенные чешуйчатые участки кожи на руках. Ноги также часто страдают аналогичным образом. Состояние может сохраняться годами, вызывая значительный дискомфорт и снижая качество жизни пациента.
Этот конкретный тип пустулезного псориаза чаще встречается у нынешних или бывших курильщиков, и пациентам следует рекомендовать бросить курить.
Лечение пустулезного ладонного псориаза такое же, как и при простом ладонном псориазе.
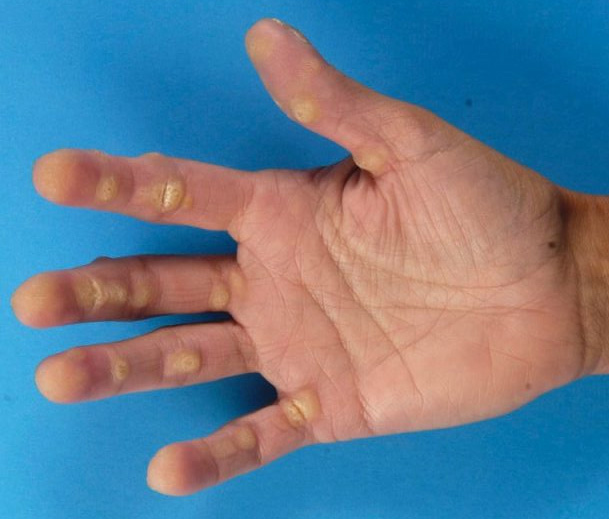
Ладонная кератодермия
Ладонная кератодермия проявляется утолщением гиперкератоза и часто желтоватым изменением цвета кожи ладоней и подошв стоп. Это может вызвать дискомфорт или нарушить маневренность.
Состояние может быть генетически унаследованным или связано с воспалительными состояниями кожи, инфекциями, лекарствами, микседемой или злокачественными новообразованиями.
Лечение включает обильное использование смягчающих средств, кератолитиков, местных ретиноидов, кальципотриола или системных ретиноидов, таких как ацетретин.
Болезнь рук, ящура и рта
У этого ребенка появилась сыпь на обеих руках в виде овальных желтоватых пузырьков, окруженных эритемой. Последние несколько дней она немного потускнела и перестала есть. При осмотре у нее была похожая сыпь на ногах и небольшие язвочки во рту.
Мать заверили, что болезнь рук, ящура не имеет ничего общего с болезнью животного и пройдет спонтанно в течение нескольких дней.
Заболевание вызвано вирусом Коксаки A16, инкубация длится от трех до пяти дней и является очень заразной.
Многоформная эритема
Многоформная эритема (ЭМ) часто развивается в виде сыпи на ладонях. Эти красноватые кольцевидные поражения имеют слегка приподнятую центральную область, типичную для целевых поражений.
Иногда образуются волдыри, которые при серьезном и широком распространении указывают на более серьезный синдром Стивенса-Джонсона.
Сыпь бессимптомная или слегка зудящая. Состояние обычно проходит самопроизвольно в течение нескольких недель. При необходимости для облегчения симптомов могут помочь пероральные антигистаминные препараты или местные кортикостероиды. EM возникает из-за реакции на инфекцию или лекарство.
ПОСМОТРЕТЬ ОНЛАЙН-ЦЕНТР ПСОРИАЗНЫХ РЕСУРСОВ
Дисгидроз: симптомы, причины, лечение
Обзор
Что такое дисгидроз?
Дисгидроз — это кожное заболевание, при котором появляются маленькие волдыри и сухая, зудящая кожа.Обычно развивается на пальцах, кистях и стопах. Он также известен как дисгидротическая экзема (ДЭ), острая ладонно-подошвенная экзема или помфоликс.
Этот тип экземы является хроническим (длительным) заболеванием. С помощью лечения большинство людей могут контролировать свои симптомы. Дисгидроз не заразен (не может передаваться от человека к человеку).
Кто наиболее подвержен риску развития дисгидроза?
Дисгидроз может развиться у любого. Заболевание чаще всего встречается у взрослых в возрасте от 20 до 40 лет. В профессиональных или клинических условиях дисгидротическая экзема составляет от 5 до 20 процентов всех случаев дерматита рук.
У женщин чаще, чем у мужчин, развивается дисгидроз. Это гендерное различие может быть связано с тем, что женщины чаще подвергаются воздействию определенных раздражителей кожи, чем мужчины. К этим раздражителям относятся такие вещи, как никель или кобальт в украшениях.
У вас повышенный риск развития дисгидроза, если:
- Другие члены вашей семьи страдают этим заболеванием.
- У вас в анамнезе атопический или контактный дерматит.
- Вы получаете инфузию иммуноглобулина. Внутривенный иммуноглобулин (ВВИГ) — это инъекции антител людям с иммунодефицитом.
Симптомы и причины
Что вызывает дисгидроз?
Точная причина дисгидроза неизвестна. Это может произойти из-за триггеров, в том числе:
- Повышенное напряжение
- Аллергии, в том числе сенная лихорадка
- Часто влажные или потные руки и ноги
- Воздействие или контактная аллергия на определенные вещества, включая цемент, никель, кобальт или хром
Каковы симптомы дисгидроза?
Дисгидроз вызывает симптомы, которые приходят и уходят.Эти симптомы могут длиться по несколько недель. К наиболее частым симптомам дисгидроза относятся:
- Маленькие твердые волдыри на боковых сторонах пальцев, ладонях рук и подошвах стоп
- Зудящая, чешуйчатая кожа на волдырях или вокруг них
- Боль в волдырях или вокруг них
- Сильное потоотделение вокруг участков кожи, пораженных волдырями
- Сухая потрескавшаяся кожа в виде волдырей
- Утолщенная кожа, на которой появляются зудящие волдыри
Кожа на пальцах, руках и ногах может утолщаться, если ее часто расчесывать.Большие волдыри или большие участки волдырей могут инфицироваться и быть болезненными.
Ведение и лечение
Как лечится дисгидроз в домашних условиях?
Для многих эффективное лечение дисгидроза начинается с ухода за кожей в домашних условиях. Уход на дому может включать:
- Использование теплой воды вместо горячей при мытье рук
- Смочите руки и ноги прохладной водой для облегчения симптомов
- Прикладывать прохладные компрессы 2–4 раза в день продолжительностью до 15 минут каждый раз, чтобы уменьшить дискомфорт или зуд
- Регулярное ежедневное нанесение увлажняющих средств для улучшения состояния сухой кожи
Ваш врач может порекомендовать лекарства, такие как местные кортикостероиды или пероральные антигистаминные препараты.Эти антигистаминные препараты включают фексофенадин (Allegra®) или цетиризин (Zyrtec®). Эти лекарства помогают уменьшить воспаление и зуд.
Что делать, если домашнего лечения дисгидроза недостаточно?
Иногда врачи рекомендуют кремы, отпускаемые по рецепту, например клобетазол. Эти процедуры могут уменьшить боль и зуд.
В более тяжелых случаях обычного ухода за кожей и приема антигистаминных препаратов недостаточно для контроля симптомов. Если другие методы лечения не работают, ваш врач может порекомендовать дополнительные варианты лечения, в том числе:
- Общесистемные кортикостероиды: Иногда местных кортикостероидов недостаточно для облегчения симптомов.Ваш врач может назначить пероральный или инъекционный кортикостероид, например преднизон (Deltasone®).
- Общесистемное нестероидное подавление иммунитета : Не рекомендуется длительное использование пероральных стероидов. Лекарства, такие как метотрексат или микофенолят мофетил, могут использоваться при лечении хронических заболеваний.
- Фототерапия: Воздействие ультрафиолетового света на кожу может облегчить симптомы. Вы можете пройти курс фототерапии в кабинете врача или в больнице.
Чего мне следует ожидать после лечения дисгидроза?
Это состояние обычно исчезает после лечения, но может вернуться позже.Возможно, вам придется соблюдать определенный режим ухода за кожей в домашних условиях или продолжать принимать лекарства для уменьшения симптомов.
Профилактика
Можно ли предотвратить дисгидроз?
Дисгидроз — это хроническое или пожизненное заболевание. Хотя предотвратить дисгидроз невозможно, вы можете принять меры, чтобы снизить вероятность дальнейших обострений.
Методы профилактики включают регулярный уход за кожей и лекарства, например антигистаминные препараты, для облегчения симптомов.При необходимости могут помочь другие методы лечения, такие как фототерапия.
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с дисгидрозом?
Нет лекарства от дисгидроза. У вас могут быть нечастые обострения на протяжении всей жизни. Однако вы можете вылечиться от легкого дисгидроза без лечения.
Почему у меня чешуйчатая кожа? 9 возможных причин сухой, чешуйчатой кожи
Зуд и дискомфорт у вас вызывает чешуйчатая кожа? Это может быть обычная сухая кожа.Но если безрецептурные продукты не помогают вам вылечиться, возможно, у вас есть заболевание, требующее лечения.
Причин шелушения кожи несколько. Независимо от того, появляется ли у вас время от времени шелушение кожи головы или постоянно появляются царапины, дерматолог может сказать вам, связаны ли ваши симптомы с недостатком влаги или чем-то более серьезным.
Возможные причины чешуйчатой кожи
Обычно ваше тело теряет от 30 000 до 40 000 клеток кожи каждый день и заменяет их новыми.Вы не чувствуете, как клетки кожи растут, и не должны видеть, как они падают или отслаиваются.
Внешний слой вашей кожи содержит смесь омертвевших клеток кожи и натуральных масел, которые помогают ей удерживать воду. Если этот слой поврежден и влага выходит наружу, или если процесс обновления клеток кожи идет не так, как надо, вы можете получить шелушение или шелушение. Также виноваты старение, воздействие солнечного света и агрессивных химикатов, некоторые лекарства и определенные заболевания.
Экзема (атопический дерматит)
Если у вас или вашего ребенка есть красные чешуйчатые пятна, которые сильно чешутся, это может быть экзема.Это распространенное состояние часто принимают за сухую, чувствительную кожу. У младенцев и детей могут появиться твердые пятна на подбородке и щеках, но чешуйчатая кожа может появиться на любом участке тела. При экземе рук кожа ладоней и пальцев может стать сухой, толстой и потрескавшейся. Кожа может гореть или кровоточить.
Дети часто перерастают экзему. Но взрослые, у которых никогда этого не было, тоже могут это получить. Врачи не знают, чем это вызвано. Они думают, что ваша кожа реагирует на сочетание генетики и факторов окружающей среды, например:
- Шерсть
- Мыло
- Духи
- Макияж
- Хлор
- Сигаретный дым
Вы можете заметить следующие симптомы:
- Красная, раздраженная или опухшая кожа
- Корки или просачивание
- Чешуйчатые пятна, которые кажутся грубыми или кожистыми
- Сильный зуд
Псориаз
Серебристо-белые чешуйки, покрывающие толстые красные выступающие участки кожи, являются признаком признак бляшечного псориаза.Врачи считают, что это происходит из-за неправильной иммунной системы. Новые клетки кожи растут быстрее, чем обычно, но старые клетки кожи не отпадают. Новые и старые клетки слипаются вместе, образуя толстые зудящие пятна, язвы и чешуйки.
Существует несколько различных типов псориаза. Чешуйчатая кожа чаще всего встречается при бляшечном псориазе. Он может появиться на коленях, коже головы, локтях, ладонях, пояснице и подошвах ног. Это состояние также может привести к образованию ямок, крошению или выпадению ногтей. Псориаз может передаваться от семьи.Инфекции, стресс, ожирение и курение могут увеличить риск развития псориаза. Это не заразно.
Пеленочный дерматит
Красная, раздраженная или чешуйчатая кожа на ягодицах вашего ребенка, скорее всего, вызвана пеленочным дерматитом, более известным как пеленочная сыпь. Это распространенное заболевание обычно наблюдается у младенцев в возрасте от 9 до 12 месяцев. Она появляется вокруг складок бедер и половых органов — в местах, закрытых подгузником.
Сыпь от подгузников может быть следствием аллергии или раздражения кожи. Это также может быть грибковая инфекция — дрожжи процветают в теплой и влажной среде.Признаки включают красноватую раздраженную кожную сыпь. Уход в домашних условиях может подойти при раздражении высыпаний, но если опрелости у вашего ребенка не исчезнут, обратитесь к врачу, чтобы выяснить причину и выбрать лучшее лечение.
Себорейный дерматит
Это кожное заболевание является наиболее частой причиной перхоти. Белые жирные хлопья омертвевшей кожи в волосах и на плечах, а иногда и зуд кожи головы — признаки перхоти.
Если у вас себорейный дерматит, кожа головы и близлежащая кожа будут жирными и покрытыми желтыми или белыми твердыми чешуйками.Вы даже можете обнаружить чешуйки на бровях. Этот тип перхоти также может поражать кожу за ушами и по бокам носа.
Актинический кератоз
Шелушащееся чешуйчатое пятно, которое появляется и исчезает, может быть актиническим кератозом (АК), предраковым состоянием. Вы можете получить эту проблему с чешуйчатой кожей, если проводите слишком много времени в солярии или без защиты на солнце. Без лечения он может перейти в плоскоклеточный рак кожи. Если у вас один актинический кератоз, вы обычно получаете другой.
Основной симптом — толстый, чешуйчатый обесцвеченный участок кожи. Иногда поверхность кажется шероховатой или похожей на наждачную бумагу, но выглядит нормально. Прикасаться к нему может быть больно. Он может отслоиться, и ваша кожа снова станет нормальной. Однако проблемное место обычно возвращается при продолжительном пребывании на солнце
Красный плоский лишай
Это обычное состояние начинается с блестящих красновато-пурпурных шишек. По мере роста они образуют толстые комки грубой чешуйчатой кожи, обычно на лодыжках и голенях. Шишки также могут появиться на ваших запястьях, пояснице и гениталиях.Они часто чешутся и могут покрываться волдырями. Красный плоский лишай также может поражать внутреннюю часть рта и ногти.
Чаще всего заболевают взрослые люди среднего возраста. Врачи не уверены, что вызывает красный плоский лишай. Это может быть аутоиммунное заболевание. Это часто наблюдается у людей, больных гепатитом С. Если вы заразились, спросите своего врача о скрининге на гепатит.
Ихтиоз
Эта группа чешуйчатых кожных заболеваний чаще всего передается от семьи. Пожизненное состояние обычно проявляется в детстве.Из-за генетической проблемы клетки кожи накапливаются, образуя толстые и сухие участки, похожие на рыбью чешую. Некоторые лекарства или заболевания, включая почечную недостаточность, некоторые виды рака и ВИЧ, могут вызвать его. Если это происходит, это называется приобретенным ихтиозом.
Есть несколько форм. Вульгарный ихтиоз (болезнь рыбьей чешуи) встречается часто и может протекать в легкой форме. Это может остаться незамеченным, если ваша кожа будет хорошо увлажненной.
Розовый лишай
Женщины и девочки в возрасте от 10 до 35 лет более подвержены этому заболеванию кожи.Основным признаком является одно круглое пятно розового или коричневого цвета (так называемое геральдное пятно) посередине вашего тела, рук или ног. Примерно через неделю или две появляется скопление чешуйчатых пятен. Круглые пятна имеют приподнятые границы. Симптомы шелушения кожи у детей или беременных могут быть незначительными или отсутствовать.
Врачи считают, что эту чешуйчатую сыпь вызывает вирусная инфекция (например, герпесвирус 6, 7 или 8). Его легко принять за стригущий лишай. Другие симптомы могут включать усталость и головную боль.
Дерматомиозит
Красновато-пурпурная чешуйчатая сыпь с последующей мышечной слабостью являются основными симптомами этого воспалительного заболевания.Скорее всего, это у женщин. Это может произойти в любом возрасте. Это редкое заболевание, вызывающее воспаление мышц и кожи. Вы можете заметить сыпь на веках, носу, щеках, локтях, коленях, суставах пальцев, верхней части груди или спине. Мышечная слабость обычно поражает участки, расположенные ближе к середине тела, например бедра, спину, шею и плечи. Мышечная боль не является основным симптомом, хотя некоторые люди сообщают о мышечной боли.
Когда обращаться к врачу
Если у вас сухая, чешуйчатая кожа, которая не проходит, запишите любые другие симптомы, которые у вас есть, и когда они появятся.Запишитесь на прием к дерматологу. Увлажняющие средства могут помочь успокоить некоторые типы чешуйчатой кожи, но не все. Спросите своего врача о методах лечения вашего конкретного состояния.
Эксфолиативный кератолиз (эксфолиативный кератолиз, очаговый пилинг ладоней)
Автор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 1999 г. Обновлено д-ром Окли, декабрь 2018 г.
Что такое эксфолиативный кератолиз?
Отшелушивающий кератолиз — распространенное заболевание кожи, при котором наблюдается очаговое шелушение ладоней, реже подошв.Он также известен как эксфолиативный кератолиз, сухой ламеллярный дисгидроз и очаговый пилинг ладоней.
Отшелушивающий кератолиз
Кто получает эксфолиативный кератолиз?
Отшелушивающий кератолиз обычно проявляется у молодых активных людей. У некоторых людей есть семейный анамнез заболевания.
В чем причина эксфолиативного кератолиза?
Причина эксфолиативного кератолиза неизвестна. Микроскопия выявляет расщепление внутри рогового внешнего слоя кожи, рогового слоя.Считается, что по какой-то причине десмосомы на корнеоцитах преждевременно отделяются друг от друга. На сегодняшний день генетических аномалий не обнаружено (2018 г.).
Симптомы усиливаются при воздействии раздражителей, включая воду, мыло, моющие средства и растворители.
Каковы клинические признаки эксфолиативного кератолиза?
Отшелушивающий кератолиз чаще встречается в летние месяцы примерно у 50% больных. Это может быть чаще у людей с потными ладонями из-за локализованного гипергидроза.
Первым признаком эксфолиативного кератолиза является один или несколько поверхностных пузырей, заполненных воздухом, на пальцах или ладонях. Волдыри лопаются, оставляя расширяющиеся чешуйки, круглые или овальные, болезненные, отслоившиеся эритематозные участки. Эти очищенные участки не обладают нормальной защитной функцией и могут стать сухими и потрескавшимися. Однако, как правило, они не вызывают зуда.
Иногда на концах пальцев трещина в коже более глубокая, и в этом случае кожа становится твердой и онемевшей, и для ее отслаивания требуется больше времени.Отшелушивающаяся кожа (ламели) может быть многослойной.
Со временем образуется нормальная кожа, но часто эксфолиативный кератолиз рецидивирует в течение нескольких недель.
Как диагностируется эксфолиативный кератолиз?
Отшелушивающий кератолиз диагностируется клинически. Могут быть предприняты подтверждающие исследования.
Что такое дифференциальный диагноз при эксфолиативном кератолизе?
Отшелушивающий кератолиз отличается от следующих состояний.
Как лечить эксфолиативный кератолиз?
Отшелушивающий кератолиз не улучшается при применении местных стероидов, в отличие от дерматита рук.
Может оказаться полезным следующее:
Ссылки
- Hausauer AK, Cohen DE. Отшелушивающий кератолиз. Dermatol Online J. 2015 16 декабря; 21 (12). pii: 13030 / qt6mv338nx. PubMed PMID: 269 .
- Chang YY, van der Velden J, van der Wier G, et al. Отшелушивающий кератолиз (сухой ламеллярный дисгидроз): самостоятельное отшелушивающее действие. Br J Dermatol. 2012 ноябрь; 167 (5): 1076–84. DOI: 10.1111 / j.1365-2133.2012.11175.x. Epub 2012 5 октября.
- PubMed PMID: 23039091.
- Lee YC, Rycroft RJ, White IR, McFadden JP. Рецидивирующий очаговый пилинг ладоней. Australas J Dermatol. 1996 август; 37 (3): 143–144. PubMed PMID: 8771868.
В DermNet NZ
Книги о кожных заболеваниях
См. Книжный магазин DermNet NZ.
Pompholyx (дисгидротическая экзема) — NHS
Помфоликс (дисгидротическая экзема) — это разновидность экземы, при которой на пальцах, ладонях и иногда на подошвах ног появляются крошечные волдыри.
Он может поражать людей любого возраста, но чаще всего встречается у взрослых до 40 лет.
Помфоликс иногда можно спутать с похожими состояниями.
Обратитесь к терапевту, если у вас есть волдыри на коже.
Информация:Консультации по коронавирусу
Получите консультацию по поводу коронавируса и экземы от Национального общества экземы
Симптомы помфоликса
Помфоликс обычно начинается с сильного зуда и жжения кожи на руках и пальцах.
Затем на ладонях и боковых сторонах пальцев (а иногда и на подошвах ног) появляются крошечные зудящие волдыри, из которых может выделяться жидкость.
Кредит:
В тяжелых случаях волдыри могут быть довольно большими и распространяться на тыльную сторону кистей, стоп и конечностей.
Кожа иногда может инфицироваться. Признаки инфекции могут включать в себя очень болезненные волдыри, из которых выделяется гной или покрываются золотой коркой.
Волдыри обычно заживают в течение нескольких недель. Кожа имеет тенденцию становиться сухой, трескаться или шелушиться по мере заживления.
Что вызывает помфоликс?
Неясно, что именно вызывает помфоликс, но это может быть вызвано или усугублено:
- грибковой инфекцией кожи — это может быть на руках или на удалении от волдырей (например, между пальцами ног) и потребуется лечение
- реакция на что-то, что коснулось вашей кожи, например, на определенные металлы (особенно никель), моющие средства, бытовую химию, мыло, шампунь, косметические продукты или духи
- стресс
- потоотделение — помфоликс чаще встречается весной и летом, в более теплом климате и у людей с чрезмерным потоотделением (гипергидрозом)
Как долго это длится?
Во многих случаях помфоликс проходит сам по себе в течение нескольких недель.Приведенные ниже методы лечения могут тем временем помочь облегчить ваши симптомы.
Иногда помфоликс может возникнуть только один раз и никогда не вернуться, но часто он возникает и проходит в течение нескольких месяцев или лет. Любой из упомянутых выше триггеров может снова вызвать вспышку.
Иногда помфоликс бывает более длительным и трудно поддается лечению.
Что можно сделать, чтобы облегчить помфоликс
Вам следует избегать контакта с чем-либо, что может вызвать раздражение вашей кожи, включая мыло, шампуни и другие бытовые химические вещества.
Используйте смягчающее средство вместо мыла и надевайте перчатки с хлопковой подкладкой, если есть риск контакта с другими потенциально раздражающими веществами, например, при мытье волос или выполнении работы по дому.
Не лопнуть волдыри. Пусть заживают самостоятельно. Если они особенно большие, ваш терапевт сможет их осушить.
Лечение помфоликса по GP
Основные методы лечения, которые ваш терапевт может порекомендовать для лечения симптомов помфоликса, аналогичны тем, которые используются при лечении атопической экземы, в том числе:
- смягчающие средства (увлажняющие средства) — используйте их постоянно и вместо мыла, чтобы предотвратить высыхание кожи
- стероидный крем — уменьшает воспаление и раздражение и помогает коже заживать.
Ваш терапевт, вероятно, пропишет сильный стероидный крем для использования в течение короткого периода времени, чтобы минимизировать риск побочных эффектов стероидов.
Вам могут посоветовать на ночь надевать хлопчатобумажные перчатки, чтобы крем впитался в кожу.
Вы также можете попробовать:
- замачивать руки в разбавленном растворе перманганата калия (1:10 000) на 10-15 минут один или два раза в день на срок до 5 дней
- антигистаминные препараты, чтобы облегчить зуд и помочь вам спать, если зуд не дает вам уснуть по ночам
Эти препараты можно купить в аптеке без рецепта. Ваш фармацевт посоветует, подходят ли они вам и как их использовать.
Антибиотики могут быть назначены при инфицировании кожи.
Специализированные процедуры
Если ваш помфоликс продолжает возвращаться или имеет тяжелый характер и не улучшается с помощью вышеперечисленных методов лечения, ваш терапевт может направить вас к специалисту по лечению кожных заболеваний (дерматологу).
Дерматолог может порекомендовать одно из следующих методов лечения:
- фототерапия — контролируемое воздействие ультрафиолетового (УФ) света
- стероидные таблетки или очень сильный стероидный крем
- кремы или мази с иммунодепрессантами, такие как пимекролимус или такролимус 64 таблетки иммунодепрессанта 904 или капсулы, такие как циклоспорин или азатиоприн
- алитретиноиновые капсулы — лекарство, которое помогает облегчить тяжелую экзему, поражающую руки, когда другие методы лечения не помогли — инфекционная кожная инфекция, которая в основном поражает детей и вызывает язвы и волдыри. аллергическая реакция 9010 6
- болезнь рук, ягодиц и рта — вирусная инфекция, которая в основном поражает детей раннего возраста, которая может вызывать образование маленьких волдырей на пальцах и ладонях рук
- герпетический бугорок (белый палец) — скопление гноя (абсцесс) на конец пальца, который может вызвать внезапное покраснение, опухоль, болезненность и образование волдырей
- Пустулезный псориаз — необычный тип псориаза, при котором на коже появляются пузыри, заполненные гноем
Последняя проверка страницы: 18 июня 2018 г.
Срок следующей проверки: 18 июня 2021 г.
Зуд ладоней может быть серьезным заболеванием, а не просто суеверием
Слышали ли вы когда-нибудь суеверие о зудящих ладонях и деньгах? Надеюсь, ваши зудящие руки принесут вам неожиданное богатство, но они, скорее всего, будут признаком раздражающего состояния кожи.
Некоторые говорят, что зуд ладоней — признак жадности. Другие говорят, что если чешутся ладони, значит, в будущем будут деньги. Когда у вас чешется левая рука, это считается признаком того, что вам придут деньги, а зуд правой руки означает, что деньги будут вытекать из вашего кармана.
Хотя сверхъестественные причины зуда ладоней, возможно, никогда не будут известны, существует множество естественных причин, по которым ваши руки могут чесаться.
ЭкземаЭкзема, также называемая дерматитом, является распространенным заболеванием, вызываемым воспалением кожи.Существует много различных типов экземы, и симптомы могут варьироваться от сильных волдырей до легкого зуда и трещин на коже.
Некоторые формы экземы, такие как дисгидротическая экзема, могут проявляться в виде красной, потрескавшейся и чешуйчатой кожи или небольших зудящих волдырей, заполненных жидкостью, на ладонях, сторонах пальцев рук, ног и подошвах ног. Этот тип экземы часто возникает из-за сезонной аллергии или стресса, и волдыри могут сохраняться в течение нескольких недель.
Использование мягкого мыла и высококачественного увлажняющего крема после купания может облегчить симптомы экземы.В некоторых случаях ваш дерматолог может прописать стероидную мазь или крем для уменьшения отека и лечения волдырей или порекомендовать пероральный стероид, такой как преднизон.
«Чрезмерное мытье рук также может спровоцировать экзему», — говорит доктор Ситал Патель, дерматолог, сертифицированный в US Dermatology Partners Four Points. «Каждый раз, когда вы моете руки, некоторые натуральные масла кожи уходят в канализацию, а многие мыла могут быть особенно агрессивными для чувствительной кожи. Лучшая линия защиты — ополаскивать руки теплой водой и часто увлажнять их густым кремом или мазью в течение дня.При чрезмерной сухости можно даже нанести мазь на основе вазелина или густой увлажняющий крем, а на ночь накрыть хлопчатобумажными перчатками ».
ПсориазЗуд подошв ног или ладоней также являются частыми симптомами псориаза, хронического аутоиммунного воспалительного состояния, которым страдают более 6 миллионов человек в США. Псориаз возникает, когда иммунная система принимает клетки кожи за вирус или что-то другое. инфекция и реагирует чрезмерным увеличением количества клеток кожи.
Псориаз считается генетическим, но он также может быть вызван такими факторами, как стресс, холодная погода, гормоны или инфекции, такие как стафилококк или стрептококковая ангина. Некоторые лекарства, такие как литий и бета-блокаторы, также связаны с обострениями псориаза.
Постулярный псориаз может проявляться на руках и ногах в виде небольших белых волдырей и участков покраснения. Заболевание чаще всего встречается у женщин и может возвращаться несколько раз в течение месяцев или даже лет. Воспаление суставов также является возможным побочным эффектом.
Лечение псориаза обычно начинается с мягкого местного крема и может прогрессировать, включая лекарства, отпускаемые по рецепту, и фототерапию.
Сухая кожаВ зимние месяцы влажность наружного воздуха резко снижается. В то же время комнатное отопление удаляет влагу из комнатного воздуха. Эта сухость может привести к потрескавшейся, кровоточащей коже и зуду.
«Более низкие температуры действительно плохо сказываются на вашей коже, особенно на руках», — говорит д-р Патель.«Лучшая защита — включить высококачественный увлажняющий крем в свой распорядок дня и часто использовать его в течение дня».
Частое нанесение густых мазей, кремов и лосьонов на руки до того, как они станут сухими, — лучший способ сохранить кожу мягкой и гладкой. Увлажняющие средства следует наносить после мытья и сушки рук, а также их можно использовать на ночь с парой хлопчатобумажных перчаток, чтобы сохранить влагу.
Использование увлажнителя для увлажнения сухого воздуха в помещении также может помочь уменьшить зуд на коже рук и остального тела.
АллергияЧасто зуд ладоней и кистей рук указывает на аллергическую реакцию на то, к чему вы прикоснулись. Симптомы могут проявиться сразу или даже через несколько часов и могут включать сыпь, очень сухую кожу, крапивницу, волдыри или ощущение жжения или покалывания.
Ваш врач может назначить антигистаминные препараты или кортикостероиды, чтобы уменьшить воспаление и зуд, вызванные аллергической реакцией.
Дисгидротическая экзема также может быть вызвана аллергией на никель, кобальт или другие металлы, которые содержатся в бижутерии и других предметах.Аллерголог может провести пластырь, чтобы определить, на какие металлы у вас аллергия.
«Многие бытовые чистящие средства и химические вещества могут раздражать вашу кожу и вызывать аллергическую или раздражающую реакцию», — говорит д-р Патель. «При использовании химикатов важно всегда носить защитные перчатки. Лучше всего подойдут хлопчатобумажные перчатки, которые следует носить под резиновыми или водонепроницаемыми перчатками, чтобы защитить кожу от пота и химикатов во время мытья и мытья посуды ».
ДиабетЗуд рук также может быть ранним признаком диабета, серьезного заболевания, которое возникает, когда организм обычно не реагирует на инсулин.Эруптивный ксантоматоз — заболевание кожи, связанное с диабетом, часто вызывает зуд рук и ног. Другие симптомы включают небольшие желтые шишки, окруженные покраснением. Как правило, когда диабет находится под контролем, состояние вашей кожи также улучшается.
Хотите посетить дерматолога по поводу
Зудящих ладоней или кожи ?В U.S. Dermatology Partners мы предлагаем первоклассные дерматологические услуги для пациентов всех возрастов, включая виртуальные дерматологические визиты для пациентов из Северного Техаса, Колорадо, Канзаса и Миссури.Заполните нашу простую онлайн-форму, чтобы связаться с нами, и один из членов нашей местной команды вскоре свяжется с вами, чтобы ответить на ваши вопросы или назначить встречу, чтобы вы скоро приехали к нам.
или
ИСПОЛЬЗУЙТЕ МОЕ ТЕКУЩЕЕ МЕСТОПОЛОЖЕНИЕДерматит рук | Поддержка кожи
ДЕРМАТИТ РУК
Каковы цели этой брошюры?
Эта брошюра была написана, чтобы помочь вам больше узнать о причинах и лечении дерматита рук.
Что такое дерматит рук?
Дерматит рук также называют экземой рук.Это обычное явление, которым страдает примерно один из 20 человек. Это может начаться в детстве как часть врожденной склонности к экземе, но чаще всего встречается у подростков и взрослых. Дерматит рук может быть недолгой и преходящей проблемой. Однако у некоторых людей это длится годами и может иметь большое влияние на повседневную жизнь.
Кто чаще всего болеет дерматитом рук?
Люди, перенесшие экзему в детстве (атопическая экзема), а также те, кто работает на работе с частым контактом с водой (мокрая работа), имеют высокий риск получить дерматит рук.
Что вызывает дерматит рук?
У многих людей дерматит рук возникает из-за прямого повреждения кожи агрессивными химическими веществами, а также раздражителями , особенно мылом, моющими средствами и многократным контактом с водой. Это называется контактным дерматитом, вызывающим раздражение.
Контакт кожи с аллергенами, такими как духи, металлы, резина или кожа, также может вызывать дерматит у людей с аллергией на эти вещества. Это называется аллергическим контактным дерматитом.
Однако во многих случаях причиной дерматита кистей рук пациента является неизвестно , и не существует идентифицируемого триггера. Также часто бывает, что у кого-то есть более одной причины дерматита рук, например, сочетание атопического дерматита и раздражающего или аллергического контактного дерматита.
Передается ли дерматит руки по наследству?
Нет, не передается по наследству; однако склонность к дерматиту рук может передаваться по наследству вместе с атопическим дерматитом, астмой и сенной лихорадкой.
Каковы симптомы дерматита рук?
Пораженные участки кожи становятся горячими, болезненными, шероховатыми, чешуйчатыми и зудящими. Могут появиться маленькие зудящие волдыри или болезненные трещинки. Это, в свою очередь, может вызвать боль при движении руки и пальцев.
Как выглядит дерматит рук?
При дерматите рук кожа воспалена, красная и опухшая, с поврежденной, высохшей или чешуйчатой поверхностью, которая делает ее шелушащейся. Могут быть потрескавшиеся участки, которые кровоточат и сочатся.Иногда небольшие водяные пузыри можно увидеть на ладонях или по бокам пальцев. Могут быть поражены различные части руки, такие как перепонки пальцев, мясистые кончики пальцев или центр ладоней. Существует несколько различных моделей дерматита рук, но они обычно не говорят нам о его причине, и эта картина может со временем измениться у одного человека.
При дерматите рук могут инфицироваться бактерии, называемые стафилококками или стрептококками. Это вызывает еще большее покраснение, болезненность, образование корок, мокнутие и пятна или прыщи.
Как диагностируется дерматит рук?
Диагностика дерматита рук проводится путем тщательного исследования кожи. Осмотр других участков тела подтвердит, что экзема изолирована на руках, или предложит более распространенное заболевание кожи.
Чтобы определить причину дерматита рук, необходимо изучить характер дерматита рук и выявить возможные триггеры.
Патч-тестирование используется для определения наличия аллергии (например,грамм. к металлу) вызывает аллергический контактный дерматит. Обычно это делают в отделении дерматологии. Это может быть одной из нескольких причин дерматита рук. Тесты проводятся в течение нескольких дней, и в последний день их должен прочитать и объяснить эксперт. Большинство взрослых проходят тестирование на 50 или более распространенных аллергий. Более конкретные аллергены также могут быть проверены в зависимости от истории дерматита рук пациента.
Могут ли другие кожные заболевания выглядеть как дерматит рук?
Псориаз рук может быть похож на дерматит, особенно когда на ладонях есть толстые чешуйчатые пятна.Стригущий лишай или грибковая инфекция также вызывают зудящие чешуйчатые высыпания. Эти состояния обычно начинаются на ступнях или в паху, но могут распространяться на руки и ногти, а иногда затрагивать только одну руку. Образцы кожи с пораженных участков могут быть отправлены на грибковый анализ (микологию), если это необходимо исключить.
Какие профессии часто вызывают дерматит рук?
К профессиям с высокой вероятностью возникновения дерматита рук относятся уборщицы, сиделки, лица, ухаживающие за маленькими детьми, повара, парикмахеры, механики, врачи, дантисты, медсестры, флористы, операторы станков, ароматерапевты, косметологи и строительные рабочие.Любая работа, связанная с частым контактом с водой или мытьем рук более 10 раз в день («мокрая работа»), имеет повышенный шанс вызвать дерматит рук.
Можно ли вылечить дерматит рук?
В большинстве случаев лечение контролирует состояние, но не излечивает его. Раннее выявление и лечение могут помочь избежать давних проблем, связанных с дерматитом рук. У людей с аллергическим контактным дерматитом избегание аллергенов может помочь или даже избавиться от дерматита рук.
Как лечить дерматит рук?
Увлажняющие средства (смягчающие средства) являются неотъемлемой частью лечения дерматита рук. Они помогают восстановить поврежденную внешнюю кожу и удерживать влагу внутри кожи, делая ее снова мягкой и эластичной. Их следует наносить повторно в течение дня и всякий раз, когда кожа кажется сухой. Они также служат для снижения риска вторичной бактериальной инфекции.
ВНИМАНИЕ : В этой брошюре упоминаются «смягчающие средства» (увлажнители).Смягчающие средства, кремы, лосьоны и мази содержат масла, которые могут загореться. Попадание смягчающих средств на повязку, одежду, постельное белье или волосы может привести к возгоранию открытого огня или курения сигарет. Чтобы снизить риск возгорания, пациентам, использующим средства для ухода за кожей или волосами, рекомендуется быть очень осторожными вблизи открытого огня, чтобы снизить риск возгорания одежды, волос или постельного белья. В частности, следует избегать курения сигарет и находиться рядом с людьми, которые курят или используют открытый огонь, особенно в постели.Свечи также могут загореться. Рекомендуется регулярно стирать одежду, контактирующую со смягчающими веществами, и постельное белье.
Использование увлажняющих средств в качестве заменителя мыла очень важно, поскольку они очищают кожу, не высушивая и не повреждая ее, как жидкое мыло или консервные банки.
Стероидные кремы и мази — это наиболее часто назначаемое лечение дерматита рук. Они снимают симптомы и успокаивают воспаленную кожу. Обычно необходимы более сильные стероиды, так как легкие стероиды (1% гидрокортизон) не действуют на толстую кожу.Их применяют до двух раз в день. При чрезмерном использовании существует риск истончения кожи. Однако при использовании по рекомендации врача или медсестры актуальные стероиды обычно не вызывают этих проблем.
Таблетки с антигистаминными препаратами не всегда помогают при дерматите рук. Неседативные антигистаминные препараты не помогают большинству людей с экземой. Седативные антигистаминные препараты иногда принимают в течение нескольких дней, когда обостряется экзема, чтобы помочь уснуть. Седативные антигистаминные препараты вызывают сонливость, и их не следует принимать перед вождением и работой с механизмами.
Ингибиторы кальциневрина — это кремы и мази, используемые для лечения дерматита вместо стероидов. Хотя они могут работать хуже, чем сильные стероиды, они не несут риска истончения кожи. После нанесения они часто могут вызывать жжение или покалывание.
Ультрафиолетовая (УФ) терапия — это стационарное лечение очень тяжелого дерматита рук. Это предполагает посещение больницы для лечения два или три раза в неделю в течение примерно шести недель.
Таблетки стероидов можно назначать в течение нескольких недель при серьезном обострении дерматита рук.Дозу обычно снижают постепенно в течение нескольких недель. Не рекомендуется длительное использование из-за побочных эффектов.
Алитретиноин основан на витамине А и назначается специалистами при тяжелом длительном дерматите рук. Курс лечения обычно длится до 6 месяцев. Его нельзя принимать во время беременности. Дополнительные сведения о важных побочных эффектах, связанных с алитретиноином, см. В листовке BAD.
Системные иммунодепрессанты — это мощные препараты, которые иногда назначают специалисты для лечения тяжелого дерматита рук.Эти используемые лекарства включают азатиоприн, циклоспорин и метотрексат. Эти методы лечения обычно предназначены для более тяжелых случаев или когда другие варианты лечения не смогли контролировать симптомы. Они подходят не всем людям. Люди, принимающие эти таблетки, должны находиться под тщательным наблюдением и регулярно сдавать анализы крови.
Профилактика дерматита рук — что я могу сделать?
Всегда используйте защитные перчатки на работе и дома при контакте с раздражающими химическими веществами и водой.Надевайте хлопковые перчатки под ними или выбирайте перчатки с хлопковой подкладкой, если вам приходится работать в течение длительного времени.
Выбор наилучшего материала перчаток (резина, ПВХ, нитрил и т. Д.) Будет зависеть от того, с какими химическими веществами или аллергенами обращаются. Перчатки должны быть чистыми и сухими внутри и не сломанными.
У некоторых людей есть коробки с нитриловыми перчатками на кухне и в ванной, чтобы не забыть использовать их при приготовлении пищи, чистке поверхностей и мытье волос.
Если перчатки носить нельзя, перед воздействием раздражителей следует нанести защитный крем.После воздействия тщательно вымыть руки с заменителем мыла, сполоснуть, тщательно высушить, затем увлажнить.
У BAD есть брошюра «Как ухаживать за руками».
Где я могу получить дополнительную информацию о дерматите рук?
Веб-сайт Управления по охране здоровья и безопасности: www.hse.gov.uk/food/dermatitis.htm
За подробностями об исходных материалах обращайтесь в Отдел клинических стандартов ([email protected]).
Цель данной брошюры — предоставить точную информацию о предмете и является консенсусом мнений, которых придерживаются представители Британской ассоциации дерматологов; индивидуальные обстоятельства пациента могут отличаться, что может повлиять как на рекомендации, так и на курс лечения, данные вам вашим врачом.
Эта брошюра была проверена на удобочитаемость Группой экспертов по информации для пациентов Британской ассоциации дерматологов
БРИТАНСКАЯ АССОЦИАЦИЯ ДЕРМАТОЛОГОВ
ИНФОРМАЦИОННЫЙ БЮЛЛЕТЕНЬ ДЛЯ ПАЦИЕНТА
ВЫПУСКАЕТСЯ СЕНТЯБРЬ 2012
ОБНОВЛЕНО ЯНВАРЬ 2016, АВГУСТ 2019
ДАТА ПРОВЕРКИ АВГУСТ 2022


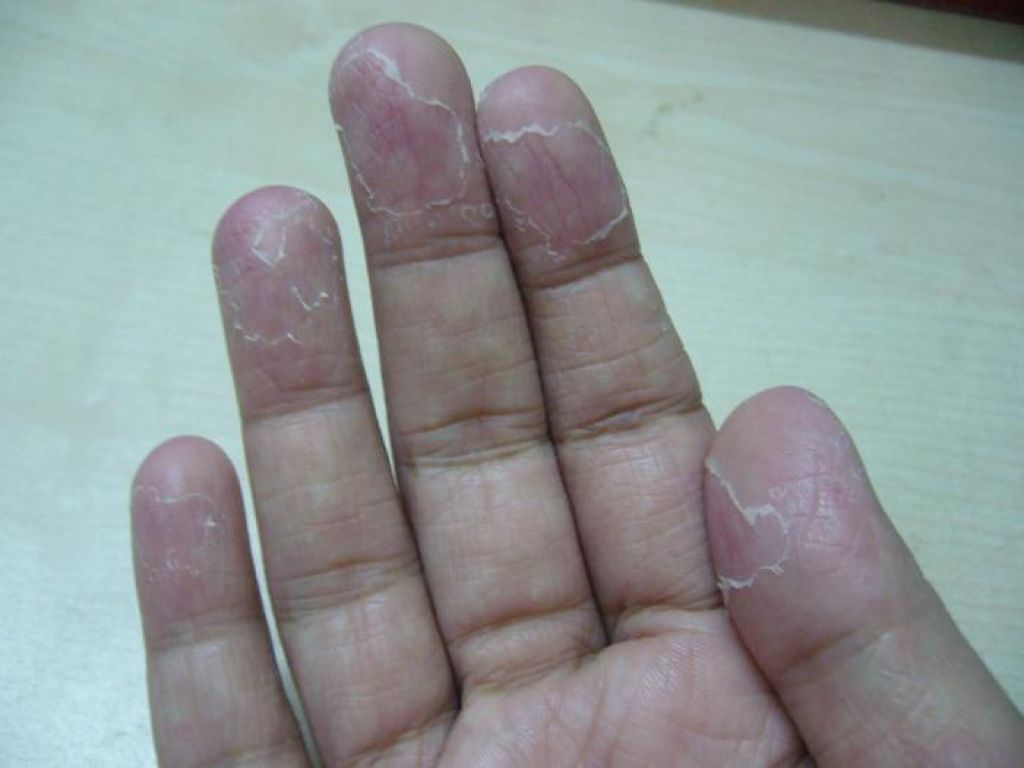
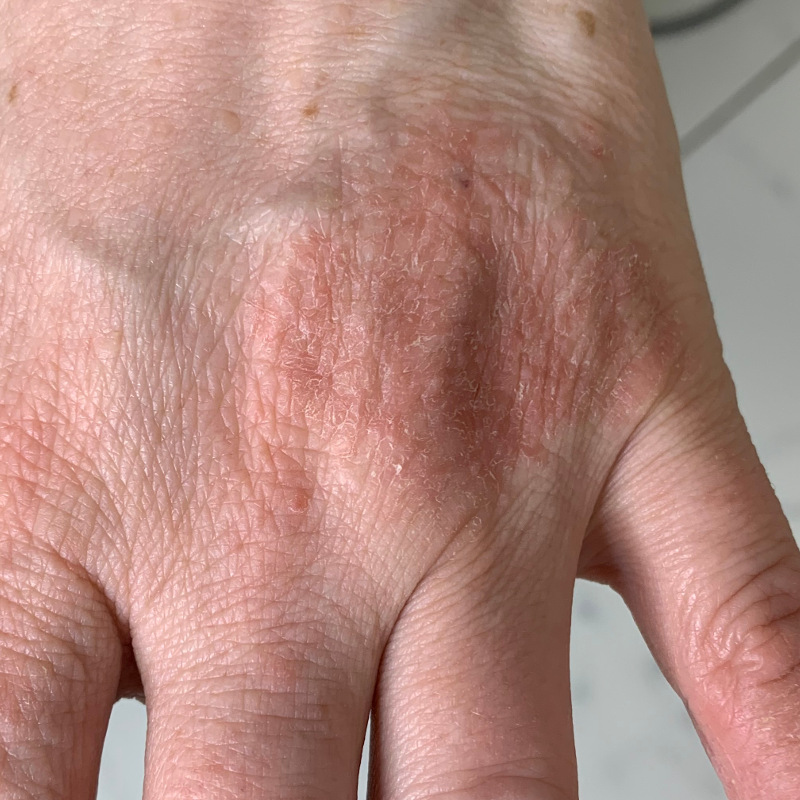
 Но они практически такого же цвета, как и тело, иногда немного красноватые;
Но они практически такого же цвета, как и тело, иногда немного красноватые; Особенно эффективно – масло для новорожденных;
Особенно эффективно – масло для новорожденных;
 Узелки обычно имеют относительно небольшие размеры (до 3 сантиметров)
Узелки обычно имеют относительно небольшие размеры (до 3 сантиметров) Благодаря этому все манипуляции являются максимально эффективными и безопасными даже при наличии у больного целого ряда патологий
Благодаря этому все манипуляции являются максимально эффективными и безопасными даже при наличии у больного целого ряда патологий